Острый панкреатит – это воспаление поджелудочной железы, при котором в ее клетках происходят необратимые изменения, омертвение тканей, поражение собственными пищеварительными ферментами (самопереваривание) и дистрофия органа. В процесс вовлекаются и окружающие ткани.
Острый панкреатит может протекать как в легкой форме, которая часто воспринимается самим больным как временное недомогание, так и в тяжелой, при которой требуется неотложная медицинская помощь. Наиболее частыми причинами заболевания являются алкоголизм и патологии гепатобилиарной системы. Болезнь имеет осложнения в виде некротических процессов, свищей, инфицирования железы и окружающих тканей, полиорганной недостаточности. Принцип лечения заключается в детоксикационной терапии и снижении ферментной активности железы.
Описание болезни
Эта болезнь является одной из наиболее распространенных патологий брюшной полости – до 10% от общего количества. Заболеваемость в мире, по разным оценкам, составляет 5-73 случая на 100 000 взрослых людей.
Патология опасна тем, что у 25% больных формируется некротический процесс, уровень летальности достигает 15%, а при инфицированной форме – до 70%. Прогноз для человека, больного острым панкреатитом, зависит от объема некроза железы.
Развитие заболевания происходит поэтапно:
- 1. Липолиз. В железе выделяются ферменты липаза и фосфолипаза, которые под воздействием различных факторов скапливаются в межклеточном пространстве тканей, что приводит к некрозу клеток и жировой клетчатки. При благоприятном течении процесса образуется ограниченный очаг воспаления.
- 2. Протеолиз. Наблюдается накопление жирных кислот, в результате снижается уровень pH в клетках, высвобождается эластаза – пищеварительный фермент, расщепляющий эластин. Под воздействием этого вещества разрушаются стенки мелких кровеносных сосудов и перемычки из соединительной ткани, появляются кровоизлияния.
- 3. Распространение воспаления и нарушение микроциркуляции. Расширяется область поврежденных тканей, прогрессирует тромбоз лимфатических сосудов, увеличивается отек. Формируется геморрагический некроз органа.
- 4. Панкреатогенная токсемия. Накопление токсических продуктов обмена и их выброс в кровеносное русло приводит к патологическим изменениям в других органах – печени, почках, легких, сердце, развивается полиорганная недостаточность, которая может привести к летальному исходу.
Формы заболевания
В медицинской науке существует несколько классификаций острого панкреатита.
В зависимости от факторов, являющихся основой для развития патологического процесса, различают следующие формы:
- Гепатобилиарная (30% больных), связанная с желчнокаменной болезнью, непроходимостью 12-перстной кишки, функциональными нарушениями желчевыводящей системы после хирургической операции.
- Холецистогенная (5% всех случаев), возникающая при остром холецистите.
- Контактная (гастрогенная) – при гастродуоденальных язвах желудка и 12-перстной кишки, с распространением патологического процесса на поджелудочную железу.
- Ангиогенная (ишемическая) – закупорка артерий и вен, повышенное давление в системе воротной вены (сосудистого ствола, собирающего кровь из важнейших органов брюшной полости).
- Посттравматическая, возникающая в результате открытой или закрытой травмы железы, при нарушении проходимости панкреатических протоков, гематомах, послеоперационном стрессе.
- Осложненная – при отравлении, гипоксии тканей, недостаточности кровообращения, непроходимости кишечника, при беременности или в послеродовый период.
- Криптогенная – неясной этиологии.
При отравлениях выделяют такие формы острого панкреатита, как:
- Токсико-аллергическая: алиментарная (обменные нарушения, 8% пациентов); алкогольная (21% случаев); лекарственная (2% больных); токсическая (бытовые и производственные отравления, 0,5% пациентов).
- Токсико-инфекционная, возникающая в результате кишечных инфекций, вирусного паротита или сепсиса.
По форме патологического процесса панкреатит классифицируют следующим образом:
- отечный;
- стерильный;
- по характеру поражения тканей в результате некротических процессов: жировой, геморрагический, смешанный;
- по объему повреждений: мелко-, крупноочаговый, массивный (поражение более 50% ткани), субтотальный, тотальный;
- осложненный (протекающий с воспалением брюшины, забрюшинной околопанкреатической клетчатки, воспалением сальника, скоплением воспалительной жидкости в сальниковой сумке, желудочно-кишечным или внутрибрюшным кровотечением, свищами, кистами).
В мировой практике определяют следующие классификационные формы:
- Острая: воспаление в поджелудочной железе с вовлечением других тканей и органов.
- Легкая острая (83% всех больных), при которой наблюдаются минимальные нарушения с быстрым выздоровлением. В качестве патологического проявления преобладает отек железы (37% случаев).
- Тяжелая острая (17% пациентов), сопровождающаяся недостаточностью жизненно важных систем и местными осложнениями (некроз, инфицирование, кисты, абсцесс).
- Острая, с образованием жидкостных скоплений. У псевдокист нет стенок из соединительной или фиброзной ткани.
- Панкреанекроз. Образуется диффузная или очаговая область нежизнеспособной ткани, происходит ее некроз.
Наиболее тяжелые, деструктивные формы поражения развиваются при ангиогенном, алиментарном, посттравматическом и послеоперационном панкреатите. Самая высокая летальность зафиксирована при следующих видах заболевания:
- послеоперационный и ишемический (>30% пациентов);
- алкогольный, гепатобилиарный (20-35% больных);
- алиментарный и гастрогенный (20%).
Особенности течения
Ишемическая форма чаще всего наблюдается у пациентов пожилого возраста. Течение заболевания отягощается из-за наличия патологий сердечно-сосудистой системы, иммунодефицитных состояний, нарушения обмена веществ.
При воздействии алкоголя на ткани железы происходит повышенная выработка панкреатического сока и увеличение его вязкости. В основном поражаются тело и хвост органа, часто наблюдаются кровоизлияния. Гнойные осложнения выявляются у 26% больных.
При злоупотреблении алкоголем панкреатит приобретает рецидивирующий характер, а обострения протекают в легкой форме. В железе со временем развиваются необратимые изменения: сужение главного протока, образуются камни внутри протоков, кисты. Для алкогольного панкреатита характерна ранняя летальность.
При желчнокаменной болезни и холецистите часто возникают гнойные осложнения. Очаги инфекции находятся в желчном пузыре и его протоках, у поджелудочной железы чаще поражается головка. Гнойные абсцессы развиваются в правой части живота. Причиной смерти пациентов является сепсис и другие осложнения.
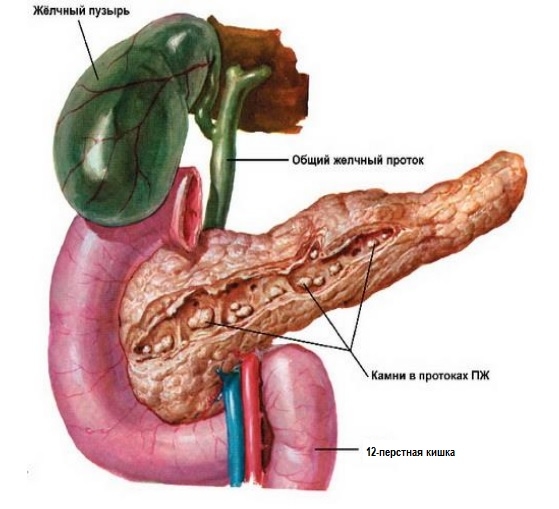
Камни в поджелудочной железе, приводящие к нарушению оттока панкреатического сока
Обострения алиментарного панкреатита возникают после неумеренно обильного приема пищи, острых и жирных блюд. Частота гнойных осложнений составляет 14%, а летальность — порядка 6%. При этой форме заболевания часто наблюдается тяжелое течение болезни.
При посттравматическом панкреатите регистрируется наиболее высокая частота деструктивных изменений (до 38%), так как травма приводит к прямому некрозу. Из-за гипоксии тканей возникает массивная кровопотеря и шок. Летальность на высоком уровне (до 29%), ее основной причиной являются гнойные осложнения. При тяжелых повреждениях смерть наступает в первые 6 ч.
Послеоперационная форма развивается после хирургического вмешательства для лечения язвы желудка и 12-перстной кишки. При разделении сращений, сформировавшихся в области язвенных инфильтратов, образуются гематомы и возникает тромбоз в кровеносных сосудах поджелудочной железы.
Возможные осложнения
При остром панкреатите возникают следующие осложнения:
- скопление воспалительного инфильтрата в брюшной полости, отек тканей;
- острое гнойное разлитое воспаление забрюшинной клетчатки;
- некроз забрюшинной, тазовой клетчатки;
- перитонит;
- образование псевдокист;
- септический шок;
- внутрибрюшные и желудочно-кишечные кровотечения;
- появление внутренних и наружных панкреатических, желудочных и кишечных свищей;
- недостаточность сердца, печени, почек и других органов, обусловленная общей интоксикацией;
- развитие хронического панкреатита, рак (до 8% случаев);
- плеврит;
- тромбоз брюшного отдела аорты из-за ее сдавливания.
При тяжелом течении болезни наблюдается синдром панкреатогенного эндотоксикоза, который развивается в три этапа:
- 1. Общее нарушение микроциркуляции крови, увеличение сосудистого сопротивления, шок. Длительность этой стадии составляет от нескольких часов до 2-3 суток. Наблюдаются функциональные изменения в сердечной мышце, объем выбрасываемой крови сокращается на 30%. Увеличивается проницаемость сосудов, возникают кровоизлияния.
- 2. Недостаточность жизненно важных органов. Нарушение работы сердца, легких, ЦНС, печени, почек; гастроэнтерит с обширными кровотечениями, воспаление сосудистой стенки альвеол. Основные причины летального исхода – почечная или печеночная недостаточность, при тяжелых поражениях ЦНС наступает кома.
- 3. Постнекротические осложнения. Образование свищей, абсцессов, перитонит и другие гнойные осложнения.
В результате нарушения обменных процессов на клеточном уровне в центральной нервной системе уже на первом этапе может наступить смерть пациента (чаще всего это происходит на третьи сутки). Второй период длится порядка 7-14 дней.
Причины
У мужчин наиболее частым этиологическим фактором является злоупотребление спиртными напитками, а у женщин – желчнокаменная болезнь (40-70% всех пациенток). У 10-15% алкоголиков в анамнезе имеется хотя бы один эпизод острого панкреатита.
К воспалению железы приводят и другие патологии желчевыводящих путей:
- камни в желчных протоках (в том числе в главном панкреатическом протоке);
- стойкое сужение, отек, воспаление большого сосочка 12-перстной кишки;
- рефлюкс желчи, при котором происходит ее заброс в протоки поджелудочной железы;
- дискинезия желчевыводящих путей (нарушение моторики).
Среди заболеваний ЖКТ, которые приводят к развитию острого панкреатита, выделяют также следующие:
- язва желудка и 12-перстной кишки;
- желудочный папиллит;
- сдавливание протоков поджелудочной железы в результате роста опухоли;
- функциональные нарушения сфинктера Одди;
- непроходимость, дивертикулы 12-перстной кишки;
- заболевания печени.
Существуют и другие состояния, вызывающие данную патологию:
- травма поджелудочной железы, в том числе послеоперационная;
- вирусные инфекции (сальмонеллез, паротит, ОРВИ и другие);
- сепсис;
- гипертонический криз;
- инфаркт миокарда;
- нарушение кровообращения;
- сердечная недостаточность;
- сниженная секреция паращитовидных желез;
- пищевая и лекарственная аллергия в тяжелой форме;
- атеросклероз и другие системные заболевания сосудов;
- нарушения жирового обмена (гиперлипидемия).
К факторам риска относятся следующие:
- злоупотребление жирной и острой пищей;
- ожирение (риск тяжелой формы панкреатита увеличивается в 3 раза);
- одновременное употребление алкоголя и курение;
- беременность;
- послеродовый период;
- наследственная предрасположенность;
- употребление необычной пищи (экзотических блюд);
- длительный прием кортикостероидных препаратов;
- использование средств для снижения массы тела и БАДов;
- обильный прием пищи после длительного голодания.
Этанол оказывает следующие виды воздействия на поджелудочную железу:
- разрушение клеток, выстилающих ее протоки, что вызывает выход секрета в окружающие ткани;
- стимулирование выработки панкреатических ферментов и выпадение протеинового твердого осадка, который закупоривает протоки;
- повышение синтеза гормонов, создающих хроническое повышение давления внутри протоков, что приводит к разрушению их эндотелия.
В более редких случаях заболевание развивается вследствие таких факторов, как:
- тяжелые физические нагрузки;
- переутомление;
- прием холодных напитков в жару;
- работа с лакокрасочными материалами и органическими растворителями;
- химиотерапия злокачественных опухолей.
Симптомы
Признаками острого панкреатита служат:
- сильная боль в эпигастрии (постоянного, сверлящего, опоясывающего характера);
- в редких случаях болезненность проявляется в виде периодических колик;
- боль может отдавать в спину, правое подреберье, плечо (при поражении головки железы); в левое плечо и под левую лопатку (если процесс локализуется в хвосте);
- многократная рвота, предшествующая появлению болей и не облегчающая состояние больного;
- в рвоте может присутствовать примесь крови;
- резкая слабость;
- вздутие живота и затрудненное отхождение газов.
При прогрессировании патологии и развитии панкреонекроза присоединяются следующие симптомы:
- бледная кожа, заостренные черты лица;
- синюшность кожных покровов из-за недостаточности кровоснабжения мелких капилляров;
- низкое артериальное давление;
- психические расстройства в результате токсического отека мозга (у 2% пациентов), двигательное возбуждение;
- потеря сознания.
При панкреатогенной токсемии проявляются следующие признаки нарушения кровообращения:
- фиолетовые пятна на лице и туловище;
- темно-красные пятна на ягодицах;
- обширные кровоизлияния под кожей вокруг пупка.
При развитии полиорганной недостаточности возникают следующие симптомы:
- одышка, появление хрипов в легких;
- желтая окраска кожных покровов;
- уменьшение количества выделяемой мочи;
- желудочно-кишечные расстройства.
Диагностика
Для диагностики заболевания применяют следующие методы лабораторных исследований:
- ОАК: повышение концентрации лейкоцитов, нарастающее по мере прогрессирования воспалительного процесса; увеличение СОЭ; при геморрагическом панкреонекрозе – лейкопения, снижение эритроцитов и гемоглобина.
- Биохимический анализ крови: повышение билирубина, эластазы и трансамидиназы, гиперферментия, снижение сывороточного кальция, гипокоагуляция при геморрагическом панкреонекрозе, гиперкоагуляция при отечной форме панкреатита.
- ОАМ: обнаружение белка, эритроцитов, повышенное количество белковых цилиндров.
Из инструментальных способов исследования применяют следующие:
- КТ – наиболее достоверный метод. Выявляется значительное и неравномерное увеличение органа, изменение его плотности, наличие жидкостных образований.
- УЗИ брюшной полости. Определяются изменение контуров органа, при нарастании отека – их нечеткость, неравномерное снижение эхогенности тканей, расширение протоковой системы, увеличение объема железы, кисты и псевдокисты, кальцинатные включения.
- Рентгенологическое исследование брюшной полости.
- Ангиография поджелудочной железы.
- ФГДС.
- ЭКГ.
- Лапароскопия, применяющаяся одновременно и для лечения заболевания, а также другие методы.
Панкреатит у беременных
Частота развития острого панкреатита у беременных составляет 1 случай на 1 000-12 000 женщин. Для заболевания характерно тяжелое течение, и чаще всего оно возникает в 3 триместре.
Причинами появления патологии являются:
- желчнокаменная болезнь;
- холецистит;
- нарушения вегетативной нервной системы;
- гиперлипидемия;
- гормональные изменения в организме, протекающие с токсикозом и нарушением кровообращения в поджелудочной железе;
- паразитарные заболевания и вирусные инфекции (описторхоз, аскаридоз, цитомегаловирусная инфекция).
Опасность болезни связана с тем, что она маскируется под токсикоз, пиелонефрит и другие заболевания. Профилактикой острого панкреатита при беременности и в послеродовом периоде является терапия желчнокаменной болезни до наступления беременности.
К обострению хронического панкреатита у беременной женщины может привести прием следующих лекарств:
- тиазидные диуретики;
- препараты железа и кальция;
- Метронидазол;
- Сульфасалазин;
- витаминные комплексы;
- кортикостероиды.
Во время беременности из-за гормональных перестроек происходит повышение концентрации холестерина в желчи, его осаждение в желчном пузыре и тонкой кишке. Ухудшение сокращений желчного пузыря приводит к увеличению его остаточного объема. В результате выпадают кристаллы, образуются мелкие камни, что приводит к нарушению оттока секрета железы.
К факторам риска обострения хронического панкреатита во время беременности относятся:
- изменение привычного рациона питания;
- психологическая нагрузка, нервное перенапряжение;
- уменьшение физической активности;
- ухудшение моторики ЖКТ.
После родов застой желчи проходит сам по себе у 96% женщин в течение года, у 30% пациенток спонтанно растворяются мелкие камни. Беременность является не только фактором риска появления желчнокаменной болезни, но и ее обострения у тех, кто имел конкременты ранее. У таких пациенток начало беременности часто протекает с токсикозом и сильной рвотой.
Острый панкреатит в период вынашивания плода грозит следующими осложнениями:
- самопроизвольный аборт (у 20% пациенток);
- смерть ребенка во внутриутробный период (до 18% случаев);
- преждевременные роды (у 16% женщин);
- летальный исход у беременной.
Симптомы и диагностика заболевания
В акушерстве принято считать, что признаки диспепсии (тошнота, рвота), протекающие до 12 недель, являются симптомами токсикоза, а на более поздних сроках они свидетельствуют об обострении хронического панкреатита или о других нарушениях гепатобилиарной системы. В любом случае нужно пройти специальное обследование.
Признаками панкреатита у беременных являются следующие:
- При обострении хронического панкреатита:
- боль в животе, в правом или левом подреберье, со временем усиливающиеся;
- снижение аппетита;
- общее ухудшение состояния;
- бессонница.
- При приступе острого панкреатита:
- опоясывающая боль в верхней части живота;
- тошнота, неукротимая рвота;
- редкий пульс, снижение артериального давления;
- желтушная окраска кожи и глаз (у 40% женщин);
- повышение температуры тела;
- вздутие живота;
- головная боль, спутанное сознание.
До 32 недель беременности возможно проведение ФГДС, но основным методом диагностики является УЗИ.
Лечение
В домашних условиях в качестве первой помощи необходимо отказаться от пищи и питья, приложить пузырь со льдом (или бутылку с холодной водой) на живот. Принимать еду запрещается в течение 2-3 дней при отечной форме заболевания и 5-7 суток при панкреонекрозе. Эта мера необходима уменьшения выработки панкреатического секрета.
Острый панкреатит – неотложное состояние, требующее медицинской помощи и госпитализации в стационар. При лечении заболевания применяют следующие медикаментозные средства и терапевтические методики:
- Для снятия болевого синдрома: ненаркотические анальгетики Анальгин, Баралгин, Новокаин, Кеторолак, Стадол, Трамадол и другие, эпидуральная анестезия.
- Антибактериальные препараты: Норфлоксацин, Ципрофлоксацин, Цефтизоксим, Офлоксацин, Метронидазол, Пиперациллин, Меропенем, Имипенем и другие.
- Детоксикационная терапия: введение до 2-3 л полиионых растворов, Альбумина, глюкозы; гемосорбция, плазмосорбция, плазмаферез.
- Антиферментные препараты для подавления активности железы: Циметидин, Ранитидин, Фамотидин, Атропин, Платифиллин, Метацин, 5-фторурацил, Соматостатин, Сандостатин (Октреотид).
- При водно-электролитных и обменных нарушениях: парентеральное питание.
- При отечной форме заболевания: ингибиторы протеиназ (Контрикал, Гордокс, Трасилол).
- При ишемии миокарда и сердечной недостаточности: нитраты, сердечные гликозиды, Неотон.
- Иммуностимулирующие препараты: Пентоксил и другие.
- Для стимулирования восстановительных процессов: гормональные средства Метилурацил, Неробол, Нероболил.
- Для улучшения микроциркуляции крови: Коргликон, Строфантин, Курантил, Реополиглюкин, Гепарин, никотиновая кислота, Эуфиллин.
- При метеоризме: Симетикон, Диметикон.
При экзокринной недостаточности железы применяют ферментные препараты: таблетки Панкреатин, капсулы Креон (чаще используются в педиатрической практике), Панзинорм форте-Н и другие средства. Прием этих лекарств способствует также снижению болевого синдрома.
Хирургическое вмешательство
Консервативная терапия имеет эффект у 87% пациентов, страдающих острым панкреатитом. Показаниями для хирургического вмешательства являются следующие осложнения:
- Перитонит.
- Билиарная гипертензия.
- Панкреатогенная токсемия.
- Обширное скопление воспалительной жидкости в брюшной полости.
- Некроз тканей, превышающий половину объема железы.
- Сепсис.
- Кисты, свищи и другие гнойно-некротические осложнения.
Применяется несколько видов операций:
- декомпрессия и дренирование желчных протоков;
- санация и дренирование скоплений жидкости в брюшной полости;
- вскрытие и дренирование гнойных полостей;
- резекция части поджелудочной железы, подвергнувшейся некрозу, а в тяжелых случаях – тотальная панкреатэктомия.
Диета
В первые дни пациенту проводится дезинтоксикационная терапия, вводится парентеральное питание. По мере восстановления пищеварительных функций больному можно самостоятельно питаться небольшими порциями (вареные овощи, каши, компот из сухофруктов), позднее – нежирные бульоны с добавлением протертого отварного мяса.
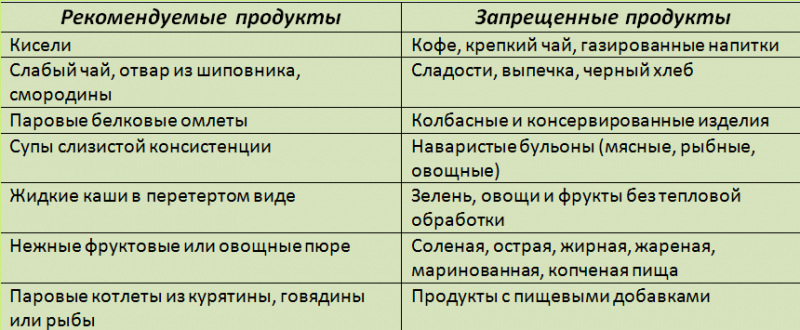
Диета в первые 5-7 дней после отмены парентерального питания
После стихания рецидива в течение полугода следует придерживаться следующих рекомендаций по диете:
- полное исключение алкоголя;
- отказ от кислых, жирных, острых, жареных продуктов, консервов, газированных напитков;
- приготовление блюд должно производиться путем варки, запекания, на пару.
Постепенно, при хорошей переносимости, можно вводить в рацион питания сырые овощи.
Рекомендуемая лечебная диета – стол №5. Основным способом профилактики острого панкреатита является правильное питание.
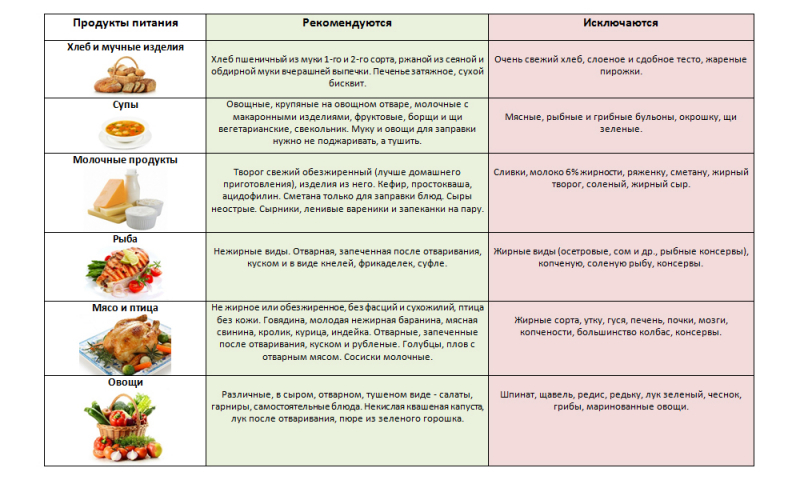
Лечебный стол №5. Рекомендации
Народная медицина
При согласовании с лечащим врачом в качестве комплексной терапии можно применять следующие рецепты народной медицины:
- Сухую траву череды, мяты и измельченные корни девясила, взятые в равных пропорциях, перемешивают. 3 ст. л. смеси заливают 0,5 л кипятка, держат на огне 3-4 мин., остужают и процеживают. Пить это средство необходимо по 1/3 ст. перед едой дважды в день.
- Листья мяты и плоды укропа (3 части), цветы бессмертника и плоды боярышника (2 части), цветки ромашки (1 часть) смешивают, заливают 5 г смеси 1 ст. кипятка, держат на водяной бане 30 мин. Затем отжимают и пьют трижды в день через 1 ч после еды по 50 г.
- Траву зверобоя, череды, шалфея, хвоща, корни девясила, цветки календулы смешивают в равных пропорциях, 1 ст. л. смеси заливают 1 ст. кипятка, дают остыть при комнатной температуре. Настой пьют по ½ ст. трижды в день до еды.
Кроме лечебных отваров и настоев, применяют дыхательную гимнастику, способствующую улучшению кровообращения и оттоку секрета в поджелудочной железе. Ее нужно делать натощак, до завтрака. Основные упражнения заключаются в следующем:
- Вдохнуть, выдохнуть воздух и задержать дыхание. Втянуть живот, сосчитать до 3, расслабить брюшные мышцы.
- Действия аналогичны предыдущему упражнению, но на этот раз необходимо не втянуть, а максимально надуть живот.
- На середине вдоха задержать дыхание, затем продолжить вдыхать воздух, выпячивая брюшную стенку. Затем выдохнуть и быстро расслабить мышцы живота.
Эти упражнения рекомендуется выполнять по 2-3 раза в день, начиная с 3-4 повторов, а затем довести до 9 раз.
Фото 


Описание болезни
Эта болезнь является одной из наиболее распространенных патологий брюшной полости – до 10% от общего количества. Заболеваемость в мире, по разным оценкам, составляет 5-73 случая на 100 000 взрослых людей.
Патология опасна тем, что у 25% больных формируется некротический процесс, уровень летальности достигает 15%, а при инфицированной форме – до 70%. Прогноз для человека, больного острым панкреатитом, зависит от объема некроза железы.
Развитие заболевания происходит поэтапно:
- 1. Липолиз. В железе выделяются ферменты липаза и фосфолипаза, которые под воздействием различных факторов скапливаются в межклеточном пространстве тканей, что приводит к некрозу клеток и жировой клетчатки. При благоприятном течении процесса образуется ограниченный очаг воспаления.
- 2. Протеолиз. Наблюдается накопление жирных кислот, в результате снижается уровень pH в клетках, высвобождается эластаза – пищеварительный фермент, расщепляющий эластин. Под воздействием этого вещества разрушаются стенки мелких кровеносных сосудов и перемычки из соединительной ткани, появляются кровоизлияния.
- 3. Распространение воспаления и нарушение микроциркуляции. Расширяется область поврежденных тканей, прогрессирует тромбоз лимфатических сосудов, увеличивается отек. Формируется геморрагический некроз органа.
- 4. Панкреатогенная токсемия. Накопление токсических продуктов обмена и их выброс в кровеносное русло приводит к патологическим изменениям в других органах – печени, почках, легких, сердце, развивается полиорганная недостаточность, которая может привести к летальному исходу.
Формы заболевания
В медицинской науке существует несколько классификаций острого панкреатита.
В зависимости от факторов, являющихся основой для развития патологического процесса, различают следующие формы:
- Гепатобилиарная (30% больных), связанная с желчнокаменной болезнью, непроходимостью 12-перстной кишки, функциональными нарушениями желчевыводящей системы после хирургической операции.
- Холецистогенная (5% всех случаев), возникающая при остром холецистите.
- Контактная (гастрогенная) – при гастродуоденальных язвах желудка и 12-перстной кишки, с распространением патологического процесса на поджелудочную железу.
- Ангиогенная (ишемическая) – закупорка артерий и вен, повышенное давление в системе воротной вены (сосудистого ствола, собирающего кровь из важнейших органов брюшной полости).
- Посттравматическая, возникающая в результате открытой или закрытой травмы железы, при нарушении проходимости панкреатических протоков, гематомах, послеоперационном стрессе.
- Осложненная – при отравлении, гипоксии тканей, недостаточности кровообращения, непроходимости кишечника, при беременности или в послеродовый период.
- Криптогенная – неясной этиологии.
При отравлениях выделяют такие формы острого панкреатита, как:
- Токсико-аллергическая: алиментарная (обменные нарушения, 8% пациентов); алкогольная (21% случаев); лекарственная (2% больных); токсическая (бытовые и производственные отравления, 0,5% пациентов).
- Токсико-инфекционная, возникающая в результате кишечных инфекций, вирусного паротита или сепсиса.
По форме патологического процесса панкреатит классифицируют следующим образом:
- отечный;
- стерильный;
- по характеру поражения тканей в результате некротических процессов: жировой, геморрагический, смешанный;
- по объему повреждений: мелко-, крупноочаговый, массивный (поражение более 50% ткани), субтотальный, тотальный;
- осложненный (протекающий с воспалением брюшины, забрюшинной околопанкреатической клетчатки, воспалением сальника, скоплением воспалительной жидкости в сальниковой сумке, желудочно-кишечным или внутрибрюшным кровотечением, свищами, кистами).
В мировой практике определяют следующие классификационные формы:
- Острая: воспаление в поджелудочной железе с вовлечением других тканей и органов.
- Легкая острая (83% всех больных), при которой наблюдаются минимальные нарушения с быстрым выздоровлением. В качестве патологического проявления преобладает отек железы (37% случаев).
- Тяжелая острая (17% пациентов), сопровождающаяся недостаточностью жизненно важных систем и местными осложнениями (некроз, инфицирование, кисты, абсцесс).
- Острая, с образованием жидкостных скоплений. У псевдокист нет стенок из соединительной или фиброзной ткани.
- Панкреанекроз. Образуется диффузная или очаговая область нежизнеспособной ткани, происходит ее некроз.
Наиболее тяжелые, деструктивные формы поражения развиваются при ангиогенном, алиментарном, посттравматическом и послеоперационном панкреатите. Самая высокая летальность зафиксирована при следующих видах заболевания:
- послеоперационный и ишемический (>30% пациентов);
- алкогольный, гепатобилиарный (20-35% больных);
- алиментарный и гастрогенный (20%).
Особенности течения
Ишемическая форма чаще всего наблюдается у пациентов пожилого возраста. Течение заболевания отягощается из-за наличия патологий сердечно-сосудистой системы, иммунодефицитных состояний, нарушения обмена веществ.
При воздействии алкоголя на ткани железы происходит повышенная выработка панкреатического сока и увеличение его вязкости. В основном поражаются тело и хвост органа, часто наблюдаются кровоизлияния. Гнойные осложнения выявляются у 26% больных.
При злоупотреблении алкоголем панкреатит приобретает рецидивирующий характер, а обострения протекают в легкой форме. В железе со временем развиваются необратимые изменения: сужение главного протока, образуются камни внутри протоков, кисты. Для алкогольного панкреатита характерна ранняя летальность.
При желчнокаменной болезни и холецистите часто возникают гнойные осложнения. Очаги инфекции находятся в желчном пузыре и его протоках, у поджелудочной железы чаще поражается головка. Гнойные абсцессы развиваются в правой части живота. Причиной смерти пациентов является сепсис и другие осложнения.
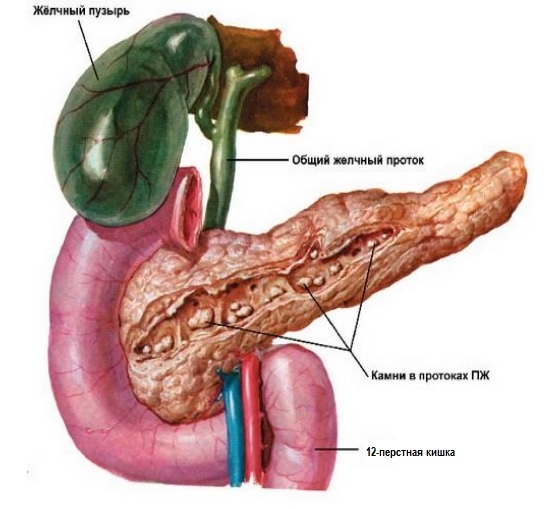
Камни в поджелудочной железе, приводящие к нарушению оттока панкреатического сока
Обострения алиментарного панкреатита возникают после неумеренно обильного приема пищи, острых и жирных блюд. Частота гнойных осложнений составляет 14%, а летальность — порядка 6%. При этой форме заболевания часто наблюдается тяжелое течение болезни.
При посттравматическом панкреатите регистрируется наиболее высокая частота деструктивных изменений (до 38%), так как травма приводит к прямому некрозу. Из-за гипоксии тканей возникает массивная кровопотеря и шок. Летальность на высоком уровне (до 29%), ее основной причиной являются гнойные осложнения. При тяжелых повреждениях смерть наступает в первые 6 ч.
Послеоперационная форма развивается после хирургического вмешательства для лечения язвы желудка и 12-перстной кишки. При разделении сращений, сформировавшихся в области язвенных инфильтратов, образуются гематомы и возникает тромбоз в кровеносных сосудах поджелудочной железы.
Возможные осложнения
При остром панкреатите возникают следующие осложнения:
- скопление воспалительного инфильтрата в брюшной полости, отек тканей;
- острое гнойное разлитое воспаление забрюшинной клетчатки;
- некроз забрюшинной, тазовой клетчатки;
- перитонит;
- образование псевдокист;
- септический шок;
- внутрибрюшные и желудочно-кишечные кровотечения;
- появление внутренних и наружных панкреатических, желудочных и кишечных свищей;
- недостаточность сердца, печени, почек и других органов, обусловленная общей интоксикацией;
- развитие хронического панкреатита, рак (до 8% случаев);
- плеврит;
- тромбоз брюшного отдела аорты из-за ее сдавливания.
При тяжелом течении болезни наблюдается синдром панкреатогенного эндотоксикоза, который развивается в три этапа:
- 1. Общее нарушение микроциркуляции крови, увеличение сосудистого сопротивления, шок. Длительность этой стадии составляет от нескольких часов до 2-3 суток. Наблюдаются функциональные изменения в сердечной мышце, объем выбрасываемой крови сокращается на 30%. Увеличивается проницаемость сосудов, возникают кровоизлияния.
- 2. Недостаточность жизненно важных органов. Нарушение работы сердца, легких, ЦНС, печени, почек; гастроэнтерит с обширными кровотечениями, воспаление сосудистой стенки альвеол. Основные причины летального исхода – почечная или печеночная недостаточность, при тяжелых поражениях ЦНС наступает кома.
- 3. Постнекротические осложнения. Образование свищей, абсцессов, перитонит и другие гнойные осложнения.
В результате нарушения обменных процессов на клеточном уровне в центральной нервной системе уже на первом этапе может наступить смерть пациента (чаще всего это происходит на третьи сутки). Второй период длится порядка 7-14 дней.
Причины
У мужчин наиболее частым этиологическим фактором является злоупотребление спиртными напитками, а у женщин – желчнокаменная болезнь (40-70% всех пациенток). У 10-15% алкоголиков в анамнезе имеется хотя бы один эпизод острого панкреатита.
К воспалению железы приводят и другие патологии желчевыводящих путей:
- камни в желчных протоках (в том числе в главном панкреатическом протоке);
- стойкое сужение, отек, воспаление большого сосочка 12-перстной кишки;
- рефлюкс желчи, при котором происходит ее заброс в протоки поджелудочной железы;
- дискинезия желчевыводящих путей (нарушение моторики).
Среди заболеваний ЖКТ, которые приводят к развитию острого панкреатита, выделяют также следующие:
- язва желудка и 12-перстной кишки;
- желудочный папиллит;
- сдавливание протоков поджелудочной железы в результате роста опухоли;
- функциональные нарушения сфинктера Одди;
- непроходимость, дивертикулы 12-перстной кишки;
- заболевания печени.
Существуют и другие состояния, вызывающие данную патологию:
- травма поджелудочной железы, в том числе послеоперационная;
- вирусные инфекции (сальмонеллез, паротит, ОРВИ и другие);
- сепсис;
- гипертонический криз;
- инфаркт миокарда;
- нарушение кровообращения;
- сердечная недостаточность;
- сниженная секреция паращитовидных желез;
- пищевая и лекарственная аллергия в тяжелой форме;
- атеросклероз и другие системные заболевания сосудов;
- нарушения жирового обмена (гиперлипидемия).
К факторам риска относятся следующие:
- злоупотребление жирной и острой пищей;
- ожирение (риск тяжелой формы панкреатита увеличивается в 3 раза);
- одновременное употребление алкоголя и курение;
- беременность;
- послеродовый период;
- наследственная предрасположенность;
- употребление необычной пищи (экзотических блюд);
- длительный прием кортикостероидных препаратов;
- использование средств для снижения массы тела и БАДов;
- обильный прием пищи после длительного голодания.
Этанол оказывает следующие виды воздействия на поджелудочную железу:
- разрушение клеток, выстилающих ее протоки, что вызывает выход секрета в окружающие ткани;
- стимулирование выработки панкреатических ферментов и выпадение протеинового твердого осадка, который закупоривает протоки;
- повышение синтеза гормонов, создающих хроническое повышение давления внутри протоков, что приводит к разрушению их эндотелия.
В более редких случаях заболевание развивается вследствие таких факторов, как:
- тяжелые физические нагрузки;
- переутомление;
- прием холодных напитков в жару;
- работа с лакокрасочными материалами и органическими растворителями;
- химиотерапия злокачественных опухолей.
Симптомы
Признаками острого панкреатита служат:
- сильная боль в эпигастрии (постоянного, сверлящего, опоясывающего характера);
- в редких случаях болезненность проявляется в виде периодических колик;
- боль может отдавать в спину, правое подреберье, плечо (при поражении головки железы); в левое плечо и под левую лопатку (если процесс локализуется в хвосте);
- многократная рвота, предшествующая появлению болей и не облегчающая состояние больного;
- в рвоте может присутствовать примесь крови;
- резкая слабость;
- вздутие живота и затрудненное отхождение газов.
При прогрессировании патологии и развитии панкреонекроза присоединяются следующие симптомы:
- бледная кожа, заостренные черты лица;
- синюшность кожных покровов из-за недостаточности кровоснабжения мелких капилляров;
- низкое артериальное давление;
- психические расстройства в результате токсического отека мозга (у 2% пациентов), двигательное возбуждение;
- потеря сознания.
При панкреатогенной токсемии проявляются следующие признаки нарушения кровообращения:
- фиолетовые пятна на лице и туловище;
- темно-красные пятна на ягодицах;
- обширные кровоизлияния под кожей вокруг пупка.
При развитии полиорганной недостаточности возникают следующие симптомы:
- одышка, появление хрипов в легких;
- желтая окраска кожных покровов;
- уменьшение количества выделяемой мочи;
- желудочно-кишечные расстройства.
Диагностика
Для диагностики заболевания применяют следующие методы лабораторных исследований:
- ОАК: повышение концентрации лейкоцитов, нарастающее по мере прогрессирования воспалительного процесса; увеличение СОЭ; при геморрагическом панкреонекрозе – лейкопения, снижение эритроцитов и гемоглобина.
- Биохимический анализ крови: повышение билирубина, эластазы и трансамидиназы, гиперферментия, снижение сывороточного кальция, гипокоагуляция при геморрагическом панкреонекрозе, гиперкоагуляция при отечной форме панкреатита.
- ОАМ: обнаружение белка, эритроцитов, повышенное количество белковых цилиндров.
Из инструментальных способов исследования применяют следующие:
- КТ – наиболее достоверный метод. Выявляется значительное и неравномерное увеличение органа, изменение его плотности, наличие жидкостных образований.
- УЗИ брюшной полости. Определяются изменение контуров органа, при нарастании отека – их нечеткость, неравномерное снижение эхогенности тканей, расширение протоковой системы, увеличение объема железы, кисты и псевдокисты, кальцинатные включения.
- Рентгенологическое исследование брюшной полости.
- Ангиография поджелудочной железы.
- ФГДС.
- ЭКГ.
- Лапароскопия, применяющаяся одновременно и для лечения заболевания, а также другие методы.
Панкреатит у беременных
Частота развития острого панкреатита у беременных составляет 1 случай на 1 000-12 000 женщин. Для заболевания характерно тяжелое течение, и чаще всего оно возникает в 3 триместре.
Причинами появления патологии являются:
- желчнокаменная болезнь;
- холецистит;
- нарушения вегетативной нервной системы;
- гиперлипидемия;
- гормональные изменения в организме, протекающие с токсикозом и нарушением кровообращения в поджелудочной железе;
- паразитарные заболевания и вирусные инфекции (описторхоз, аскаридоз, цитомегаловирусная инфекция).
Опасность болезни связана с тем, что она маскируется под токсикоз, пиелонефрит и другие заболевания. Профилактикой острого панкреатита при беременности и в послеродовом периоде является терапия желчнокаменной болезни до наступления беременности.
К обострению хронического панкреатита у беременной женщины может привести прием следующих лекарств:
- тиазидные диуретики;
- препараты железа и кальция;
- Метронидазол;
- Сульфасалазин;
- витаминные комплексы;
- кортикостероиды.
Во время беременности из-за гормональных перестроек происходит повышение концентрации холестерина в желчи, его осаждение в желчном пузыре и тонкой кишке. Ухудшение сокращений желчного пузыря приводит к увеличению его остаточного объема. В результате выпадают кристаллы, образуются мелкие камни, что приводит к нарушению оттока секрета железы.
К факторам риска обострения хронического панкреатита во время беременности относятся:
- изменение привычного рациона питания;
- психологическая нагрузка, нервное перенапряжение;
- уменьшение физической активности;
- ухудшение моторики ЖКТ.
После родов застой желчи проходит сам по себе у 96% женщин в течение года, у 30% пациенток спонтанно растворяются мелкие камни. Беременность является не только фактором риска появления желчнокаменной болезни, но и ее обострения у тех, кто имел конкременты ранее. У таких пациенток начало беременности часто протекает с токсикозом и сильной рвотой.
Острый панкреатит в период вынашивания плода грозит следующими осложнениями:
- самопроизвольный аборт (у 20% пациенток);
- смерть ребенка во внутриутробный период (до 18% случаев);
- преждевременные роды (у 16% женщин);
- летальный исход у беременной.
Симптомы и диагностика заболевания
В акушерстве принято считать, что признаки диспепсии (тошнота, рвота), протекающие до 12 недель, являются симптомами токсикоза, а на более поздних сроках они свидетельствуют об обострении хронического панкреатита или о других нарушениях гепатобилиарной системы. В любом случае нужно пройти специальное обследование.
Признаками панкреатита у беременных являются следующие:
- При обострении хронического панкреатита:
- боль в животе, в правом или левом подреберье, со временем усиливающиеся;
- снижение аппетита;
- общее ухудшение состояния;
- бессонница.
- При приступе острого панкреатита:
- опоясывающая боль в верхней части живота;
- тошнота, неукротимая рвота;
- редкий пульс, снижение артериального давления;
- желтушная окраска кожи и глаз (у 40% женщин);
- повышение температуры тела;
- вздутие живота;
- головная боль, спутанное сознание.
До 32 недель беременности возможно проведение ФГДС, но основным методом диагностики является УЗИ.
Лечение
В домашних условиях в качестве первой помощи необходимо отказаться от пищи и питья, приложить пузырь со льдом (или бутылку с холодной водой) на живот. Принимать еду запрещается в течение 2-3 дней при отечной форме заболевания и 5-7 суток при панкреонекрозе. Эта мера необходима уменьшения выработки панкреатического секрета.
Острый панкреатит – неотложное состояние, требующее медицинской помощи и госпитализации в стационар. При лечении заболевания применяют следующие медикаментозные средства и терапевтические методики:
- Для снятия болевого синдрома: ненаркотические анальгетики Анальгин, Баралгин, Новокаин, Кеторолак, Стадол, Трамадол и другие, эпидуральная анестезия.
- Антибактериальные препараты: Норфлоксацин, Ципрофлоксацин, Цефтизоксим, Офлоксацин, Метронидазол, Пиперациллин, Меропенем, Имипенем и другие.
- Детоксикационная терапия: введение до 2-3 л полиионых растворов, Альбумина, глюкозы; гемосорбция, плазмосорбция, плазмаферез.
- Антиферментные препараты для подавления активности железы: Циметидин, Ранитидин, Фамотидин, Атропин, Платифиллин, Метацин, 5-фторурацил, Соматостатин, Сандостатин (Октреотид).
- При водно-электролитных и обменных нарушениях: парентеральное питание.
- При отечной форме заболевания: ингибиторы протеиназ (Контрикал, Гордокс, Трасилол).
- При ишемии миокарда и сердечной недостаточности: нитраты, сердечные гликозиды, Неотон.
- Иммуностимулирующие препараты: Пентоксил и другие.
- Для стимулирования восстановительных процессов: гормональные средства Метилурацил, Неробол, Нероболил.
- Для улучшения микроциркуляции крови: Коргликон, Строфантин, Курантил, Реополиглюкин, Гепарин, никотиновая кислота, Эуфиллин.
- При метеоризме: Симетикон, Диметикон.
При экзокринной недостаточности железы применяют ферментные препараты: таблетки Панкреатин, капсулы Креон (чаще используются в педиатрической практике), Панзинорм форте-Н и другие средства. Прием этих лекарств способствует также снижению болевого синдрома.
Хирургическое вмешательство
Консервативная терапия имеет эффект у 87% пациентов, страдающих острым панкреатитом. Показаниями для хирургического вмешательства являются следующие осложнения:
- Перитонит.
- Билиарная гипертензия.
- Панкреатогенная токсемия.
- Обширное скопление воспалительной жидкости в брюшной полости.
- Некроз тканей, превышающий половину объема железы.
- Сепсис.
- Кисты, свищи и другие гнойно-некротические осложнения.
Применяется несколько видов операций:
- декомпрессия и дренирование желчных протоков;
- санация и дренирование скоплений жидкости в брюшной полости;
- вскрытие и дренирование гнойных полостей;
- резекция части поджелудочной железы, подвергнувшейся некрозу, а в тяжелых случаях – тотальная панкреатэктомия.
Диета
В первые дни пациенту проводится дезинтоксикационная терапия, вводится парентеральное питание. По мере восстановления пищеварительных функций больному можно самостоятельно питаться небольшими порциями (вареные овощи, каши, компот из сухофруктов), позднее – нежирные бульоны с добавлением протертого отварного мяса.
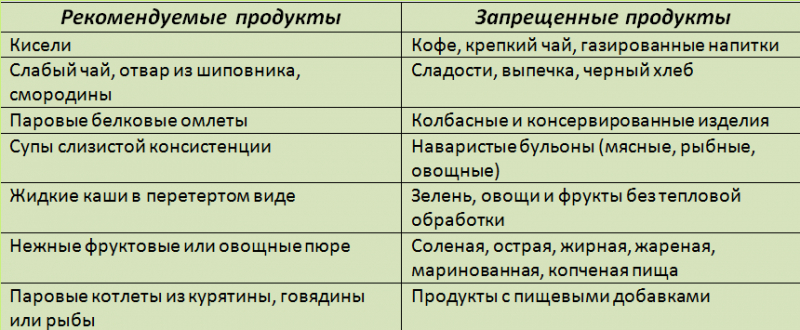
Диета в первые 5-7 дней после отмены парентерального питания
После стихания рецидива в течение полугода следует придерживаться следующих рекомендаций по диете:
- полное исключение алкоголя;
- отказ от кислых, жирных, острых, жареных продуктов, консервов, газированных напитков;
- приготовление блюд должно производиться путем варки, запекания, на пару.
Постепенно, при хорошей переносимости, можно вводить в рацион питания сырые овощи.
Рекомендуемая лечебная диета – стол №5. Основным способом профилактики острого панкреатита является правильное питание.
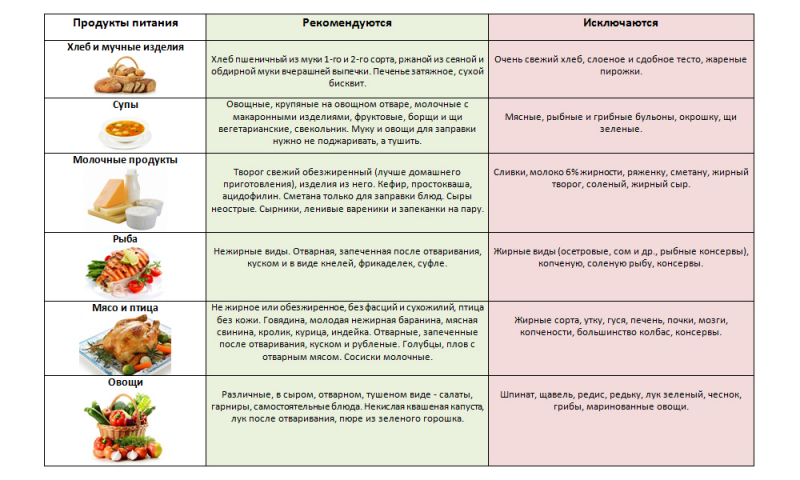
Лечебный стол №5. Рекомендации
Народная медицина
При согласовании с лечащим врачом в качестве комплексной терапии можно применять следующие рецепты народной медицины:
- Сухую траву череды, мяты и измельченные корни девясила, взятые в равных пропорциях, перемешивают. 3 ст. л. смеси заливают 0,5 л кипятка, держат на огне 3-4 мин., остужают и процеживают. Пить это средство необходимо по 1/3 ст. перед едой дважды в день.
- Листья мяты и плоды укропа (3 части), цветы бессмертника и плоды боярышника (2 части), цветки ромашки (1 часть) смешивают, заливают 5 г смеси 1 ст. кипятка, держат на водяной бане 30 мин. Затем отжимают и пьют трижды в день через 1 ч после еды по 50 г.
- Траву зверобоя, череды, шалфея, хвоща, корни девясила, цветки календулы смешивают в равных пропорциях, 1 ст. л. смеси заливают 1 ст. кипятка, дают остыть при комнатной температуре. Настой пьют по ½ ст. трижды в день до еды.
Кроме лечебных отваров и настоев, применяют дыхательную гимнастику, способствующую улучшению кровообращения и оттоку секрета в поджелудочной железе. Ее нужно делать натощак, до завтрака. Основные упражнения заключаются в следующем:
- Вдохнуть, выдохнуть воздух и задержать дыхание. Втянуть живот, сосчитать до 3, расслабить брюшные мышцы.
- Действия аналогичны предыдущему упражнению, но на этот раз необходимо не втянуть, а максимально надуть живот.
- На середине вдоха задержать дыхание, затем продолжить вдыхать воздух, выпячивая брюшную стенку. Затем выдохнуть и быстро расслабить мышцы живота.
Эти упражнения рекомендуется выполнять по 2-3 раза в день, начиная с 3-4 повторов, а затем довести до 9 раз.

