Течение беременности без осложнений – редко явление в современной акушерской практике. Среди множества причин, которые могут угрожать нормальному вынашиванию ребенка, не последнее место занимает такая патология, как истмико-цервикальная недостаточность (ИЦН).
Что означает ИЦН?
ИЦН при беременности — достаточно редкая акушерская патология, возникающая, в среднем, у каждой десятой беременной женщины. Чтобы понять саму суть этого нарушения, нужно иметь некоторое представление об анатомических особенностях самого важного для беременности органа — матки и о процессах, происходящих в ней в этот период.
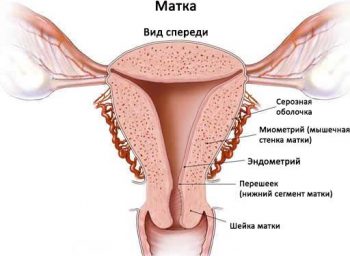
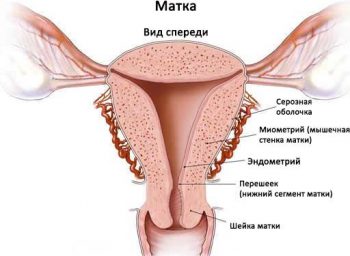
В строении матки выделяют две области:
- тело — мышечный «мешок», в полости которого растет плод;
- шейка («цервикс») — канал, соединяющий полость матки с влагалищем.
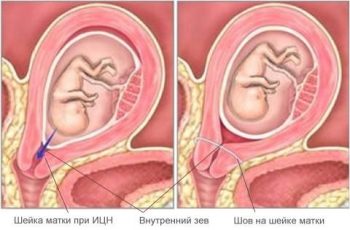
Та часть шейки, которая непосредственно закрывает вход в маточное пространство называется внутренним зевом. Сосредоточенные вокруг него многочисленные мышечные волокна образуют сфинктер («запирательное» кольцо), который до момента начала родовой деятельности должен находиться в сомкнутом состоянии. Только тогда плодное яйцо, несмотря на постоянно растущее давление со стороны стенок полости матки, не рискует выйти раньше положенного срока.
Во время беременности из-за изменения в стенках цервикса в области внутреннего зева формируется функциональное образование, необходимое для родовой деятельности, — перешеек (также именуемый истмусом). Он представляет собой суженый канал, в стенке которого также много мышечных волокон. Тем самым, по своему назначению перешеек дублирует функции внутреннего зева, совместно они обеспечивают благополучное протекание беременности.
Но возможны ситуации, когда даже вместе перешеек и внутренний зев не в состоянии выдержать растущую от месяца к месяцу нагрузку со стороны полости матки (давление плода и околоплодных вод, усиливающийся тонус стенок матки). Как результат шейка сглаживается (становится мягче и короче), что влечет преждевременное раскрытие цервикального канала.
Такое изменение родовых путей и является истмико-цервикальной недостаточностью. Оно развивается на 16-27 неделях, однако возможно и более раннее возникновение, даже на сроке в 11 недель.
Это состояние нельзя игнорировать, поскольку без своевременной медицинской помощи возможно возникновение различных осложнений беременности, вплоть до самого фатального — ее прерывания (как правило, на сроке в 16-36 недель).
Диагноз «истмико-цервикальная недостаточность» актуален только во время беременности, поскольку сам истмус существует в организме женщины только на протяжении этого периода времени.
Акушеры-гинекологи отмечают, что в случае развития ИЦН во время первой беременности, при каждом последующем вынашивании ребенка риск этой патологии существенно увеличивается.
Этиологические факторы и формы
На основании этиологии выделяют следующие формы недостаточности шейки:
- врожденная — если имеют место внутриутробные пороки развития половой системы (седловидная или двурогая матка, инфантилизм);
- приобретенная — возникает при нарушении структуры или функции мышечных волокон в стенке шейки. Данный вариант патологии принято разграничивать по причине нарушения мышечной оболочки стенки цервикального канала на органическую и функциональную формы. Стоит отметить, что нередко этиология недостаточности бывает сочетанной.

Все эти состояния являются предпосылками для возникновения недостаточности шейки.
Непосредственным триггером (провокатором) ИЦН выступает постоянно увеличивающееся давление со стороны полости матки.
Особенно оно велико в следующих ситуациях:
- крупный плод;
- многоплодная беременность;
- многоводие.
Органическая форма недуга
Она же посттравматическая или анатомическая недостаточность — результат повреждений шейки (даже невидимых при осмотре). В итоге мышечная ткань замещается рубцовой, не такой эластичной и более ригидной, из-за чего цервикс утрачивает способность полноценно растягиваться и сокращаться (что необходимо в условиях роста давления со стороны плода). Это становится возможно по целому ряду причин, основные из которых:
- предшествующие роды — крупным плодом или плодом в тазовом предлежании, наложение акушерских щипцов, бурная родовая деятельность и другие причины для форсированного родоразрешения при недостаточно раскрытом внутреннем зеве, несостоятельность швов на шейке;
- акушерско-гинекологические манипуляции – процедура ЭКО, плодоразрешающие операции, оперативное вмешательство на шейку матки (в том числе, ее конизация и диатермокоагуляция по поводу ее эрозии, дисплазии или полипа), аборт или диагностическое выскабливание и т.д.
Внимание! Особую опасность в плане риска развития ИЦН при последующей беременности имеют те манипуляции, которые проводятся с раскрытием шейки матки в период, когда она к этом еще функционально и анатомически не готова.
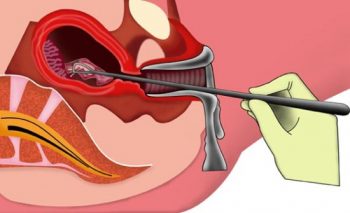
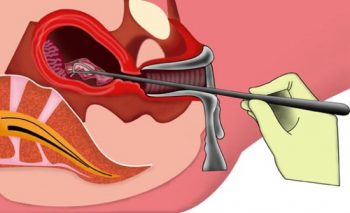
Как правило, это аборты (первая по частоте причина недостаточности) или выкидыши на ранних сроках с последующим выскабливанием полости матки. Эту процедуру проводят с использованием медикаментов, способствующих раскрытию шейки и расширителя, который и травмирует стенки цервикального канала.
Функциональная форма заболевания
Функциональная форма развивается, как результат дисбаланса половых гормонов по одному из двух вариантов или в результате их сочетания:
- гиперандрогения (вторая по частоте этиология недостаточности)- избыток секретируемых надпочечниками мужских половых гормонов. В этом случае патология возникает уже на 11-12 неделе беременности, поскольку с этого срока поджелудочная железа ребенка начинает выделять собственные андрогены, что еще больше усугубляет и без того нарушенный гормональный фон.
- дефицит прогестерона — основного гормона беременности, выделение яичниками которого должно многократно увеличиться на момент вынашивания плода.
Основные симптомы
Цервикальная недостаточность — очень коварная патология, поскольку часто клинически не проявляется, и о существовании проблемы женщина узнает в лучшем случае при плановом посещении врача. Но чаще диагноз ставится при обнаружении последствий патологии в виде различных осложнений течения беременности или даже ее прерывания.

В редких случаях ИЦН может сопровождаться такими симптомами:
- мажущие выделения с кровью и слизью;
- чувство распирания во влагалище;
- тянущие или схваткообразные боли внизу живота;
- дискомфорт в поясничной области и крестце.
Возможные осложнения
Независимо от причины развития недостаточности перешейка и цервикса плодный пузырь пролабирует в просвет канала шейки. Это является пусковым фактором всех негативных последствий ИЦН:
- инфицирование плодных оболочек (хориоамнионит) и плода, поскольку исчезает защитный барьер между влагалищем и каналом шейки матки;
- при значительном раскрытиии цервикса возможно подтекание околоплодных вод или даже их преждевременное излитие, из-за чего происходит опускание плода;
- следствием двух вышеуказанных событий является или самопроизвольное прерывание беременности на позднем сроке (13-20 недель) или преждевременные роды (20-36 недели);
Стоит оговориться, что эти осложнения возникают не у каждой беременной с диагнозом ИЦН. Ключевое значение в их профилактике отводится своевременной диагностике патологии и ее правильному лечению.
Диагностика патологии
Так как цервикальная недостаточность скудна на клинические проявления, ее выявление весьма затруднительно. Диагностика недостаточности шейки матки в обязательном порядке должна включать следующие аспекты:
- Сбор анамнеза заболевания — наличие симптомов, давность их возникновения;
- Сбор акушерско-гинекологического анамнеза — выявление всевозможных факторов риска для развития ИЦН;
- Бимануальное влагалищное исследование с осмотром шейки матки в зеркала.

Врач может предположить развитие патологии, если увидит следующие признаки ИЦН (не обязательно все сразу):
- укорочение шейки матки, она становится заметно мягче и истончается;
- наружный зев (на границе шейки и влагалища) может зиять (виден пролабирующий плодный пузырь), но у первородящих часто закрыт (что также осложняет обнаружение патологии);
- канал шейки может быть как закрыт, так и пропускать кончик пальца, а иногда один или два пальца (возможно, даже разведением).
Поэтому влагалищное обследование беременной должно осуществляться при каждом посещении женской консультации, что, к сожалению, большинством акушеров-гинекологов не практикуется. На деле врач осматривает родовые пути при постановке на учет по беременности и незадолго перед родами (зачастую уже непосредственно в роддоме), дополнительно лишь в случае каких-либо жалоб. В итоге время может быть упущено, и диагноз ИЦН будет поставлен не своевременно, что может вызвать развитие осложнений.
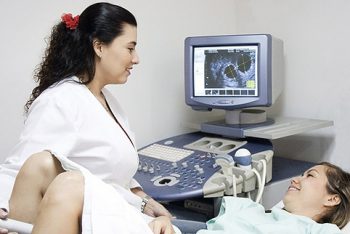
Достоверно определить наличие недостаточности шейки и истмуса можно при помощи ультразвукового обследования, проведенного вагинальным датчиком. Чтобы подтвердить или опровергнуть возникшее у врача при мануальном обследовании подозрение на ИЦН (особенно в случае, когда наружный зев закрыт, и за ним ничего не видно), методом УЗИ нужно определить два показателя:
- состояние внутреннего зева цервикального канала — сомкнут или зияет с пролабацией плодных оболочек;
- длина шейки матки в миллиметрах — норма этого размера зависит от срока гестации (от 24 до 28 недель — длина не менее 35-45 мм, начиная с 28 недели — 30-35 мм).
В ситуации, когда внутренний зев уже зияет, а наружный сомкнут, цервикальный канал (и сама шейка) принимает конусообразный вид (в виде латинской буквы V).
Гипердиагностика болезни
Диагноз «цервикальная недостаточность» достаточно часто присутствует в обменных картах беременных женщин, поскольку наблюдающие их врачи нацелены не пропустить это угрожающее состояние. Поэтому возникает ситуация гипердиагностики, когда за недостаточность принимают и другие схожие по проявлениям состояния, а именно:
- изменения в строении шейки матки после предшествующих родов — именно изменения, а нее травматизация. Дело в том, что у повторнородящих женщин шейка матки изначально несколько шире, чем у первородящих, но перешеек присутствует и справляется со своей функцией;
- широкий таз — цервикальный канал несколько расширен, это проявление анатомической особенности строения тела некоторых женщин;
- угроза прерывания беременности — сопровождается изменениями в структуре шейки матки как при естественных родах (сглаживается, размягчается и расширяется), однако, по сути, это вызвано не недостаточностью, а иными причинами, приведшими к риску выкидыша.

Таким образом, диагноз истмико-цервикальной недостаточности должен устанавливаться исключительно в тех ситуациях, когда все другие причины для модификации шейки и ее канала исключены.
Терапевтические методы
Если цервикальная недостаточность имеет функциональную причину, то первоначально лечение сводится к назначению препаратов, способных нормализовать гормональный фон. После курса терапии продолжительностью в 1-2 недели врач производит повторное обследование беременной (желательно, проконтролировать состояние шейки матки УЗИ). Если имеется улучшение или ситуация хотя бы стабилизировалась (шейка больше не укорачивается и нет раскрытия цервикального канала), пациентке назначается дальнейший поддерживающий курс гормональной терапии, не отменяя постоянного контроля. Если отмечается прогрессирование недостаточности, то тактика лечения меняется в сторону использования методов, способных искусственно сузить шеечный канал.

Эти методы бывают двух разновидностей: консервативный и оперативный. Вне зависимости от того, какая тактика лечения будет выбрана в каждом конкретном случае, необходимо соблюдение постельного режима, половой покой, исключение физических нагрузок и положительный психологический настрой беременной.
Консервативный способ лечения
Заключается в процедуре наложения акушерского пессария (кольца Мейера).
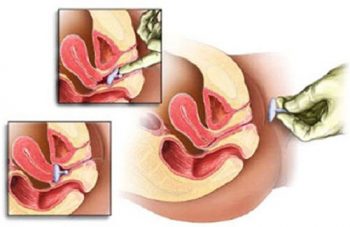
Оно представляет собой овальную конструкцию из пластика или латекса, которую одевают на шейку матки таким образом, чтобы кольцо упиралось в стенки влагалища. Это обеспечивает перераспределение нагрузки на шейку от веса плода и вод, предотвращая дальнейшее ее раскрытие.
Особенности данного способа лечения ИЦН:
- часто применяется при многоплодной беременности или избыточном количестве околоплодных вод, чтобы снизить давление на истмус и шейку;
- процедуру можно выполнить на любом сроке беременности;
- используется только в условии закрытого цервикального канала (на ранней стадии заболевания) или в комбинации с оперативным лечение недостаточности в качестве вспомогательного метода. Главный критерий для установки кольца Мейера — целесообразность отдаления родовой деятельности.
- не требуются анестезия (метод «бескровный») и стационарное наблюдение;
- учитывая, что кольцо Мейейра — это, в первую очередь, инородное тело для организма, установка пессария может спровоцировать дисбиоз влагалища. Для профилактики этого состояния кольцо регулярно извлекают (примерно дважды в неделю), подвергают очистке и дезинфекции, после чего устанавливают снова. Кроме того, периодически необходимо проводить забор влагалищного отделяемого для бактериологического исследования (мазок на флору). В случае необходимости назначаются профилактическая санация влагалища антисептическими препаратами и крайне редко антибактериальные лекарственные средства.
- снимают пессарий на сроке гестации в 37-38 недель или по факту начала родовой деятельности.
Противопоказания к наложению кольца Мейера:
- наличие признаков неразвивающейся беременности;
- пролабирование плодных оболочек через внутренний зев;
- неоднократные кровянистые выделения во II и III триместрах;
- наличие нелеченых инфекционно-воспалительных (вирусных, бактериальных, протозойных) заболеваний половых органов.
Хирургическое вмешательство
Осуществляется ушивание шейки матки наложением кругового или П-образного шва, что приводит в насильственному сжатию цервикального канала. Как результат — формируется искусственный перешеек.
До проведения операции проводят медикаментозную терапию повышенного тонуса матки (если таковой определяется) и следующие исследования:
- УЗИ плода (оценка его состояния и расположения плаценты);
- УЗИ шейки матки вагинальным датчиком (для подтверждения ИЦН);
- мазок отделяемого влагалища на флору.
Показания для выбора данного способа лечения ИНЦ:
- выкидыши или преждевременные роды в прошлом;
- прогрессирование заболевания, установленное по результатам УЗИ;
- Противопоказания для ушивания цервикса:
- нелеченые инфекционные заболевания мочеполовой системы;
- привычное невынашивание (в анамнезе самопроизвольные выкидыши во II и III триместрах);
- предлежание плаценты;
- маточное кровотечение;
- соматические заболевания, при которых пролонгирование беременности не рекомендовано (тяжелая сердечно-сосудистая патология, почечная и/или печеночная недостаточность, поздний гестоз в виде нефропатии, эклампсии и преэклампсии);
- гипертонус матки, не корректирующийся медикаментозно;
- пролабирование или нарушение целостности плодного пузыря (сопровождается преждевременным отхождением околоплодных вод);
- хориоамнионит.
После проведения хирургического лечения возможно развитие осложнений:
- кровотечение;
- раннее излитие околоплодных вод;
- внутриутробное инфицирование плода;
- выкидыш;
- прорезывание шовного материала — особенно высока вероятность при патологически повышенном тонусе матки.
Сроки снятия швов:
- в 38 недель — планируются естественные роды;
- на любом сроке, если началась родовая деятельность;
- преждевременное отхождение околоплодных вод, поскольку возрастает риск инфицирования плода, в этой ситуации прибегают к экстренному родоразрешению;
- кровянистые выделения из влагалища;
- прорезывание швов на любом сроке гестации;
В случаях, когда швы снимают не для проведения родовспоможения, а по причине развившихся осложнений, беременной проводят комплекс лечебных мероприятий для нормализации состояния родовых путей. После повторного обследования принимается решение о целесообразности и безопасности повторного хирургического лечения ИЦН.

Особенности оперативного лечения:
- оно осуществляется на ранних сроках беременности (как правило, в 17 недель), но не позднее 28 недели;
- обязательное условие — отсутствие признаков нарушения целостности плодных оболочек, их выпадения или инфицирования;
- операция проводится исключительно в условиях стационара с анестезиологическим сопровождением (наркозу уделяется особое внимание, он должен быть максимально безопасен для плода);
- после наложения швов обязательно проводят забор мазков для анализа на дисбиоз влагалища и осуществляют профилактическую санацию;
- после проведения процедуры рекомендовано применение в профилактических целях спазмолитиков, анальгетиков и противовоспалительных препаратов на протяжении нескольких дней;
- если наблюдается отрицательная динамика течения ИЦН — пролонгировать беременность нецелесообразно, так как в этой ситуации неизбежно произойдет прорезывание шовного материала с последующим кровотечением.
Профилактические меры
Профилактика сводится к максимально возможному сведению «на нет» предпосылок для развития этой патологии. Проведение профилактических мероприятий желательно еще до наступления беременности, например:
- хирургическое лечение врожденных пороков развития половой системы:
- коррекция нарушений гормонального фона;
- пластика шейки матки вне состояния беременности, если в прошлом уже имелись диагноз ИЦН или травмирующее вмешательства на цервикс;
- отказ от проведения абортов;
- подготовка к беременности (сдача необходимых анализов с целью выявления и лечения имеющихся гинекологических заболеваний).
Во время беременности профилактика ИЦН сводится к следующему:
- ограничение физических и психоэмоциональных нагрузок;
- своевременная постановка на учет по беременности (в 12 недель), регулярное посещение опытного гинеколога и четкое следование его рекомендациям;
Как проходят роды?
Прогноз зависит, в первую очередь, от срока беременности, на котором патология возникла. Чем меньше срок гестации, и чем шире раскрыта шейка матки, тем неблагополучнее прогноз.
Важную роль играет как можно раннее выявление недостаточности, что увеличивает шанс достичь пролонгирования беременности до нормального срока родоразрешения.
Как правило, при ранней установке диагноза, правильной и своевременно проведенной терапии и соблюдении режима шанс беременной женщины на роды в срок достаточно высок. Обязательно осуществляется дородовая госпитализация.
Если имеет место анатомическая форма недостаточности, врач может принять решение о проведении оперативного родовспоможения, поскольку не функционирующая должным образом шейка матки (ригидная и неэластичная на всем своем протяжении) может не справиться со своей ролью в родовой деятельности.
Роды через естественные родовые пути при ИЦН чаще всего протекают стремительно, но это правило не абсолютно, каждый случай индивидуален.
Послеродовый период не имеет каких-либо особенностей и абсолютно аналогичен таковому у рожениц без диагноза недостаточности.
Таким образом, беременной женщине не стоит отчаиваться, если исследование выявило признаки истмико-цервикальной недостаточности. Уровень современной медицины поможет выйти из этой ситуации без вреда как для самой будущей мам, так и для ее ребенка.
Видео Фото














Что означает ИЦН?
ИЦН при беременности — достаточно редкая акушерская патология, возникающая, в среднем, у каждой десятой беременной женщины. Чтобы понять саму суть этого нарушения, нужно иметь некоторое представление об анатомических особенностях самого важного для беременности органа — матки и о процессах, происходящих в ней в этот период.
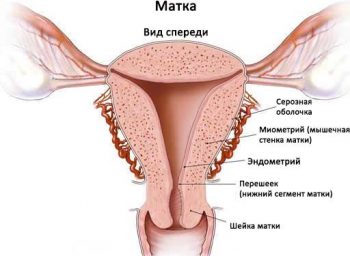
В строении матки выделяют две области:
- тело — мышечный «мешок», в полости которого растет плод;
- шейка («цервикс») — канал, соединяющий полость матки с влагалищем.
Та часть шейки, которая непосредственно закрывает вход в маточное пространство называется внутренним зевом. Сосредоточенные вокруг него многочисленные мышечные волокна образуют сфинктер («запирательное» кольцо), который до момента начала родовой деятельности должен находиться в сомкнутом состоянии. Только тогда плодное яйцо, несмотря на постоянно растущее давление со стороны стенок полости матки, не рискует выйти раньше положенного срока.
Во время беременности из-за изменения в стенках цервикса в области внутреннего зева формируется функциональное образование, необходимое для родовой деятельности, — перешеек (также именуемый истмусом). Он представляет собой суженый канал, в стенке которого также много мышечных волокон. Тем самым, по своему назначению перешеек дублирует функции внутреннего зева, совместно они обеспечивают благополучное протекание беременности.
Но возможны ситуации, когда даже вместе перешеек и внутренний зев не в состоянии выдержать растущую от месяца к месяцу нагрузку со стороны полости матки (давление плода и околоплодных вод, усиливающийся тонус стенок матки). Как результат шейка сглаживается (становится мягче и короче), что влечет преждевременное раскрытие цервикального канала.
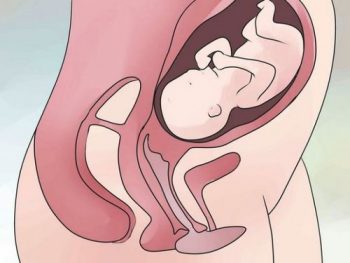
Такое изменение родовых путей и является истмико-цервикальной недостаточностью. Оно развивается на 16-27 неделях, однако возможно и более раннее возникновение, даже на сроке в 11 недель.
Это состояние нельзя игнорировать, поскольку без своевременной медицинской помощи возможно возникновение различных осложнений беременности, вплоть до самого фатального — ее прерывания (как правило, на сроке в 16-36 недель).
Диагноз «истмико-цервикальная недостаточность» актуален только во время беременности, поскольку сам истмус существует в организме женщины только на протяжении этого периода времени.
Акушеры-гинекологи отмечают, что в случае развития ИЦН во время первой беременности, при каждом последующем вынашивании ребенка риск этой патологии существенно увеличивается.
Этиологические факторы и формы
На основании этиологии выделяют следующие формы недостаточности шейки:
- врожденная — если имеют место внутриутробные пороки развития половой системы (седловидная или двурогая матка, инфантилизм);
- приобретенная — возникает при нарушении структуры или функции мышечных волокон в стенке шейки. Данный вариант патологии принято разграничивать по причине нарушения мышечной оболочки стенки цервикального канала на органическую и функциональную формы. Стоит отметить, что нередко этиология недостаточности бывает сочетанной.

Все эти состояния являются предпосылками для возникновения недостаточности шейки.
Непосредственным триггером (провокатором) ИЦН выступает постоянно увеличивающееся давление со стороны полости матки.
Особенно оно велико в следующих ситуациях:
- крупный плод;
- многоплодная беременность;
- многоводие.
Органическая форма недуга
Она же посттравматическая или анатомическая недостаточность — результат повреждений шейки (даже невидимых при осмотре). В итоге мышечная ткань замещается рубцовой, не такой эластичной и более ригидной, из-за чего цервикс утрачивает способность полноценно растягиваться и сокращаться (что необходимо в условиях роста давления со стороны плода). Это становится возможно по целому ряду причин, основные из которых:
- предшествующие роды — крупным плодом или плодом в тазовом предлежании, наложение акушерских щипцов, бурная родовая деятельность и другие причины для форсированного родоразрешения при недостаточно раскрытом внутреннем зеве, несостоятельность швов на шейке;
- акушерско-гинекологические манипуляции – процедура ЭКО, плодоразрешающие операции, оперативное вмешательство на шейку матки (в том числе, ее конизация и диатермокоагуляция по поводу ее эрозии, дисплазии или полипа), аборт или диагностическое выскабливание и т.д.
Внимание! Особую опасность в плане риска развития ИЦН при последующей беременности имеют те манипуляции, которые проводятся с раскрытием шейки матки в период, когда она к этом еще функционально и анатомически не готова.
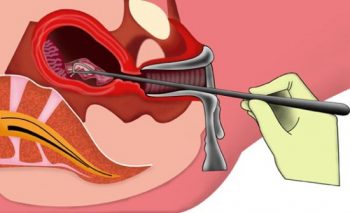
Как правило, это аборты (первая по частоте причина недостаточности) или выкидыши на ранних сроках с последующим выскабливанием полости матки. Эту процедуру проводят с использованием медикаментов, способствующих раскрытию шейки и расширителя, который и травмирует стенки цервикального канала.
Функциональная форма заболевания
Функциональная форма развивается, как результат дисбаланса половых гормонов по одному из двух вариантов или в результате их сочетания:
- гиперандрогения (вторая по частоте этиология недостаточности)- избыток секретируемых надпочечниками мужских половых гормонов. В этом случае патология возникает уже на 11-12 неделе беременности, поскольку с этого срока поджелудочная железа ребенка начинает выделять собственные андрогены, что еще больше усугубляет и без того нарушенный гормональный фон.
- дефицит прогестерона — основного гормона беременности, выделение яичниками которого должно многократно увеличиться на момент вынашивания плода.
Основные симптомы
Цервикальная недостаточность — очень коварная патология, поскольку часто клинически не проявляется, и о существовании проблемы женщина узнает в лучшем случае при плановом посещении врача. Но чаще диагноз ставится при обнаружении последствий патологии в виде различных осложнений течения беременности или даже ее прерывания.

В редких случаях ИЦН может сопровождаться такими симптомами:
- мажущие выделения с кровью и слизью;
- чувство распирания во влагалище;
- тянущие или схваткообразные боли внизу живота;
- дискомфорт в поясничной области и крестце.
Возможные осложнения
Независимо от причины развития недостаточности перешейка и цервикса плодный пузырь пролабирует в просвет канала шейки. Это является пусковым фактором всех негативных последствий ИЦН:
- инфицирование плодных оболочек (хориоамнионит) и плода, поскольку исчезает защитный барьер между влагалищем и каналом шейки матки;
- при значительном раскрытиии цервикса возможно подтекание околоплодных вод или даже их преждевременное излитие, из-за чего происходит опускание плода;
- следствием двух вышеуказанных событий является или самопроизвольное прерывание беременности на позднем сроке (13-20 недель) или преждевременные роды (20-36 недели);
Стоит оговориться, что эти осложнения возникают не у каждой беременной с диагнозом ИЦН. Ключевое значение в их профилактике отводится своевременной диагностике патологии и ее правильному лечению.
Диагностика патологии
Так как цервикальная недостаточность скудна на клинические проявления, ее выявление весьма затруднительно. Диагностика недостаточности шейки матки в обязательном порядке должна включать следующие аспекты:
- Сбор анамнеза заболевания — наличие симптомов, давность их возникновения;
- Сбор акушерско-гинекологического анамнеза — выявление всевозможных факторов риска для развития ИЦН;
- Бимануальное влагалищное исследование с осмотром шейки матки в зеркала.

Врач может предположить развитие патологии, если увидит следующие признаки ИЦН (не обязательно все сразу):
- укорочение шейки матки, она становится заметно мягче и истончается;
- наружный зев (на границе шейки и влагалища) может зиять (виден пролабирующий плодный пузырь), но у первородящих часто закрыт (что также осложняет обнаружение патологии);
- канал шейки может быть как закрыт, так и пропускать кончик пальца, а иногда один или два пальца (возможно, даже разведением).
Поэтому влагалищное обследование беременной должно осуществляться при каждом посещении женской консультации, что, к сожалению, большинством акушеров-гинекологов не практикуется. На деле врач осматривает родовые пути при постановке на учет по беременности и незадолго перед родами (зачастую уже непосредственно в роддоме), дополнительно лишь в случае каких-либо жалоб. В итоге время может быть упущено, и диагноз ИЦН будет поставлен не своевременно, что может вызвать развитие осложнений.
Достоверно определить наличие недостаточности шейки и истмуса можно при помощи ультразвукового обследования, проведенного вагинальным датчиком. Чтобы подтвердить или опровергнуть возникшее у врача при мануальном обследовании подозрение на ИЦН (особенно в случае, когда наружный зев закрыт, и за ним ничего не видно), методом УЗИ нужно определить два показателя:
- состояние внутреннего зева цервикального канала — сомкнут или зияет с пролабацией плодных оболочек;
- длина шейки матки в миллиметрах — норма этого размера зависит от срока гестации (от 24 до 28 недель — длина не менее 35-45 мм, начиная с 28 недели — 30-35 мм).
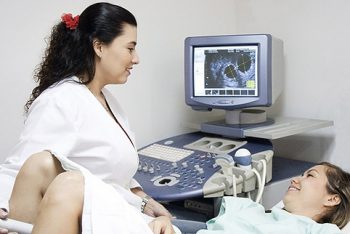
В ситуации, когда внутренний зев уже зияет, а наружный сомкнут, цервикальный канал (и сама шейка) принимает конусообразный вид (в виде латинской буквы V).
Гипердиагностика болезни
Диагноз «цервикальная недостаточность» достаточно часто присутствует в обменных картах беременных женщин, поскольку наблюдающие их врачи нацелены не пропустить это угрожающее состояние. Поэтому возникает ситуация гипердиагностики, когда за недостаточность принимают и другие схожие по проявлениям состояния, а именно:
- изменения в строении шейки матки после предшествующих родов — именно изменения, а нее травматизация. Дело в том, что у повторнородящих женщин шейка матки изначально несколько шире, чем у первородящих, но перешеек присутствует и справляется со своей функцией;
- широкий таз — цервикальный канал несколько расширен, это проявление анатомической особенности строения тела некоторых женщин;
- угроза прерывания беременности — сопровождается изменениями в структуре шейки матки как при естественных родах (сглаживается, размягчается и расширяется), однако, по сути, это вызвано не недостаточностью, а иными причинами, приведшими к риску выкидыша.

Таким образом, диагноз истмико-цервикальной недостаточности должен устанавливаться исключительно в тех ситуациях, когда все другие причины для модификации шейки и ее канала исключены.
Терапевтические методы
Если цервикальная недостаточность имеет функциональную причину, то первоначально лечение сводится к назначению препаратов, способных нормализовать гормональный фон. После курса терапии продолжительностью в 1-2 недели врач производит повторное обследование беременной (желательно, проконтролировать состояние шейки матки УЗИ). Если имеется улучшение или ситуация хотя бы стабилизировалась (шейка больше не укорачивается и нет раскрытия цервикального канала), пациентке назначается дальнейший поддерживающий курс гормональной терапии, не отменяя постоянного контроля. Если отмечается прогрессирование недостаточности, то тактика лечения меняется в сторону использования методов, способных искусственно сузить шеечный канал.

Эти методы бывают двух разновидностей: консервативный и оперативный. Вне зависимости от того, какая тактика лечения будет выбрана в каждом конкретном случае, необходимо соблюдение постельного режима, половой покой, исключение физических нагрузок и положительный психологический настрой беременной.
Консервативный способ лечения
Заключается в процедуре наложения акушерского пессария (кольца Мейера).
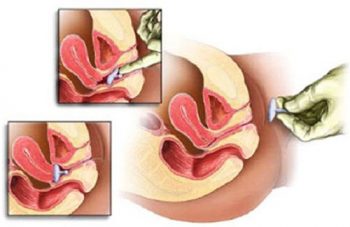
Оно представляет собой овальную конструкцию из пластика или латекса, которую одевают на шейку матки таким образом, чтобы кольцо упиралось в стенки влагалища. Это обеспечивает перераспределение нагрузки на шейку от веса плода и вод, предотвращая дальнейшее ее раскрытие.
Особенности данного способа лечения ИЦН:
- часто применяется при многоплодной беременности или избыточном количестве околоплодных вод, чтобы снизить давление на истмус и шейку;
- процедуру можно выполнить на любом сроке беременности;
- используется только в условии закрытого цервикального канала (на ранней стадии заболевания) или в комбинации с оперативным лечение недостаточности в качестве вспомогательного метода. Главный критерий для установки кольца Мейера — целесообразность отдаления родовой деятельности.
- не требуются анестезия (метод «бескровный») и стационарное наблюдение;
- учитывая, что кольцо Мейейра — это, в первую очередь, инородное тело для организма, установка пессария может спровоцировать дисбиоз влагалища. Для профилактики этого состояния кольцо регулярно извлекают (примерно дважды в неделю), подвергают очистке и дезинфекции, после чего устанавливают снова. Кроме того, периодически необходимо проводить забор влагалищного отделяемого для бактериологического исследования (мазок на флору). В случае необходимости назначаются профилактическая санация влагалища антисептическими препаратами и крайне редко антибактериальные лекарственные средства.
- снимают пессарий на сроке гестации в 37-38 недель или по факту начала родовой деятельности.
Противопоказания к наложению кольца Мейера:
- наличие признаков неразвивающейся беременности;
- пролабирование плодных оболочек через внутренний зев;
- неоднократные кровянистые выделения во II и III триместрах;
- наличие нелеченых инфекционно-воспалительных (вирусных, бактериальных, протозойных) заболеваний половых органов.
Хирургическое вмешательство
Осуществляется ушивание шейки матки наложением кругового или П-образного шва, что приводит в насильственному сжатию цервикального канала. Как результат — формируется искусственный перешеек.
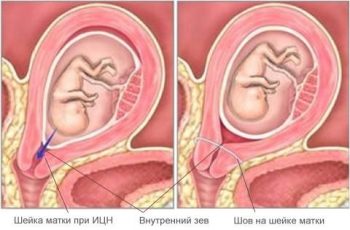
До проведения операции проводят медикаментозную терапию повышенного тонуса матки (если таковой определяется) и следующие исследования:
- УЗИ плода (оценка его состояния и расположения плаценты);
- УЗИ шейки матки вагинальным датчиком (для подтверждения ИЦН);
- мазок отделяемого влагалища на флору.
Показания для выбора данного способа лечения ИНЦ:
- выкидыши или преждевременные роды в прошлом;
- прогрессирование заболевания, установленное по результатам УЗИ;
- Противопоказания для ушивания цервикса:
- нелеченые инфекционные заболевания мочеполовой системы;
- привычное невынашивание (в анамнезе самопроизвольные выкидыши во II и III триместрах);
- предлежание плаценты;
- маточное кровотечение;
- соматические заболевания, при которых пролонгирование беременности не рекомендовано (тяжелая сердечно-сосудистая патология, почечная и/или печеночная недостаточность, поздний гестоз в виде нефропатии, эклампсии и преэклампсии);
- гипертонус матки, не корректирующийся медикаментозно;
- пролабирование или нарушение целостности плодного пузыря (сопровождается преждевременным отхождением околоплодных вод);
- хориоамнионит.
После проведения хирургического лечения возможно развитие осложнений:
- кровотечение;
- раннее излитие околоплодных вод;
- внутриутробное инфицирование плода;
- выкидыш;
- прорезывание шовного материала — особенно высока вероятность при патологически повышенном тонусе матки.
Сроки снятия швов:
- в 38 недель — планируются естественные роды;
- на любом сроке, если началась родовая деятельность;
- преждевременное отхождение околоплодных вод, поскольку возрастает риск инфицирования плода, в этой ситуации прибегают к экстренному родоразрешению;
- кровянистые выделения из влагалища;
- прорезывание швов на любом сроке гестации;
В случаях, когда швы снимают не для проведения родовспоможения, а по причине развившихся осложнений, беременной проводят комплекс лечебных мероприятий для нормализации состояния родовых путей. После повторного обследования принимается решение о целесообразности и безопасности повторного хирургического лечения ИЦН.

Особенности оперативного лечения:
- оно осуществляется на ранних сроках беременности (как правило, в 17 недель), но не позднее 28 недели;
- обязательное условие — отсутствие признаков нарушения целостности плодных оболочек, их выпадения или инфицирования;
- операция проводится исключительно в условиях стационара с анестезиологическим сопровождением (наркозу уделяется особое внимание, он должен быть максимально безопасен для плода);
- после наложения швов обязательно проводят забор мазков для анализа на дисбиоз влагалища и осуществляют профилактическую санацию;
- после проведения процедуры рекомендовано применение в профилактических целях спазмолитиков, анальгетиков и противовоспалительных препаратов на протяжении нескольких дней;
- если наблюдается отрицательная динамика течения ИЦН — пролонгировать беременность нецелесообразно, так как в этой ситуации неизбежно произойдет прорезывание шовного материала с последующим кровотечением.
Профилактические меры
Профилактика сводится к максимально возможному сведению «на нет» предпосылок для развития этой патологии. Проведение профилактических мероприятий желательно еще до наступления беременности, например:
- хирургическое лечение врожденных пороков развития половой системы:
- коррекция нарушений гормонального фона;
- пластика шейки матки вне состояния беременности, если в прошлом уже имелись диагноз ИЦН или травмирующее вмешательства на цервикс;
- отказ от проведения абортов;
- подготовка к беременности (сдача необходимых анализов с целью выявления и лечения имеющихся гинекологических заболеваний).
Во время беременности профилактика ИЦН сводится к следующему:
- ограничение физических и психоэмоциональных нагрузок;
- своевременная постановка на учет по беременности (в 12 недель), регулярное посещение опытного гинеколога и четкое следование его рекомендациям;
Как проходят роды?
Прогноз зависит, в первую очередь, от срока беременности, на котором патология возникла. Чем меньше срок гестации, и чем шире раскрыта шейка матки, тем неблагополучнее прогноз.
Важную роль играет как можно раннее выявление недостаточности, что увеличивает шанс достичь пролонгирования беременности до нормального срока родоразрешения.
Как правило, при ранней установке диагноза, правильной и своевременно проведенной терапии и соблюдении режима шанс беременной женщины на роды в срок достаточно высок. Обязательно осуществляется дородовая госпитализация.
Если имеет место анатомическая форма недостаточности, врач может принять решение о проведении оперативного родовспоможения, поскольку не функционирующая должным образом шейка матки (ригидная и неэластичная на всем своем протяжении) может не справиться со своей ролью в родовой деятельности.
Роды через естественные родовые пути при ИЦН чаще всего протекают стремительно, но это правило не абсолютно, каждый случай индивидуален.
Послеродовый период не имеет каких-либо особенностей и абсолютно аналогичен таковому у рожениц без диагноза недостаточности.
Таким образом, беременной женщине не стоит отчаиваться, если исследование выявило признаки истмико-цервикальной недостаточности. Уровень современной медицины поможет выйти из этой ситуации без вреда как для самой будущей мам, так и для ее ребенка.