
С причинами и лечением вульвовагинита врачи рекомендуют ознакомиться каждой женщине, ведь от развития данной патологии не застрахован никто.
Вульвовагинит — это двусоставное воспалительное заболевание, включающее в себя 2 патологии — вагинит (кольпит) и вульвит. Первая — воспаление слизистой влагалища, а вторая — вульвы (наружных половых органов). Согласно статистике, вульвовагинит наиболее часто диагностируют у подростков и пожилых женщин. Намного реже случается при беременности, однако при этом создает огромную опасность для плода. Как правило, заболевание начинается с вульвита и лишь спустя время, если не была проведена терапия, перетекает в вульвовагинит.
Что способствует развитию патологии?
Наиболее часто вульвовагинальная патология возникает вследствие попадания во влагалище бактерий, обладающих выраженными патогенными свойствами. К таковым можно отнести кишечные палочки, стрептококки и стафилококки.
Резкое снижение иммунитета также может повлиять на развитие недуга. В этом случае патологию провоцируют даже те микроорганизмы, которые обычно не вызывают негативного воздействия. Ветрянка, дизентерия, грипп или обычное ОРВИ нередко сопровождаются симптомами вульвита. Заболевания органов мочеполовой системы могут дать осложнения и вызвать развитие патологии. Как правило, к таким недугам относят цистит и уретрит.
Глистная инвазия также является одной из причин, вызывающих вульвовагинит. Острицы, выползая из прямой кишки, откладывают яйца в области заднего прохода. Если на протяжении долгого времени не проводится должного лечения, направленного на уничтожение гельминтов, то микроорганизмы начинают попадать во влагалище. Неправильное подмывание девочек может привести к тем же результатам.
Причины и лечение неспецифического бактериального вульвовагинита у девочек Тянет низ живота после месячных. Причины, лечение Основные симптомы и лечение климакса у женщин
Факторы этиологии
Вульвит или вагинит могут быть спровоцированы некоторыми факторами, которые сами по себе не вызывают патологии, но предшествуют ее появлению:
- несоблюдение правил личной гигиены: редкое или некачественное подмывание либо несвоевременная смена плавок, пользование грязным унитазом, беспорядочные половые связи;
- чрезмерная гигиена половых органов, вследствие чего вымывается полезная микрофлора или изменяется pH влагалища (частое спринцевание, регулярное применение хозяйственного мыла при подмывании);
- опрелости, проявляющиеся в младенческом возрасте или при ожирении, могут вызвать воспаление вульвы;
- использование неподходящих гигиенических средств, травмы и микротрещины половых органов;
- кожные заболевания;
- патологии прямой кишки, опущение матки, геморрой, гнойные воспаления в зоне половых органов (фурункулы и т.п.), длительные маточные кровотечения;
- прием гормональных лекарственных препаратов, использование цитостатиков, лучевая терапия.
В том случае, если присутствует хотя бы один из перечисленных факторов, возможность развития патологии значительно возрастает.

Симптоматические проявления
Развитие патологии может быть различным:
- острым — длится не более месяца;
- подострым — длится не более 90 дней;
- хроническим — длится от 90 дней и дольше;
- персистирующее или постоянное;
- рецидивирующее — когда было проведено лечение, но патология проявилась вторично.
Симптомы заболевания заметны практически сразу, однако иногда женщины не обращают на них внимания, не догадываясь, что изменения в их организме могут являться началом серьезной патологии. Несмотря на многочисленность факторов, влияющих на развитие заболевания, проявления недуга зачастую идентичны.

Острое течение болезни отличается существенно выраженными симптомами местного воспаления. Больные жалуются на зуд, жжение, болевые ощущения, которые значительно усиливаются при половом контакте, мочеиспускании или движении. Гинекологический осмотр показывает отек половых губ, покраснение или травмы промежности. Острый вульвовагинит в особо тяжелой форме может сопровождаться появлением язвочек в зоне вульвы. Бели могут быть как обильными, так и скудными и иметь различный характер: творожистые, гнойные, серозно-гнойные, водянистые, с примесями крови. Как правило, имеют неприятный запах. Высокая температура тела при вульвовагините указывает на тяжелое течение недуга.
Хроническое течение патологии отличается постоянными выделениями, имеющими специфический запах и постоянное раздражение в области промежности. Обострения случаются при переохлаждении, неправильном питании, при развитии некоторых других заболеваний, влияющих на развитие патологии. Хронический вульвовагинит у девочек может спровоцировать внутриматочные сращения (синехии), что создает препятствия для нормального мочеиспускания и осложняет будущую половую жизнь.
Персистирующее течение болезни зачастую бывает бессимптомным, однако при осмотре врач наблюдает признаки вялотекущего воспаления: скудные влагалищные выделения и увеличение кровенаполнения слизистых.

Рецидивирующее течение вульвовагинита, как правило, повторяет свою начальную форму, однако при неправильном или несвоевременном лечении нередко переходит в хроническую стадию.
Бактериальные инфекции
Такого рода патология имеет наибольшую распространенность, поскольку вызывается огромным спектром негативных бактерий. При половом контакте патология не передается, однако чаще всего наблюдается у женщин, имеющих несколько половых партнеров. У детей бактериальный вульвовагинит зачастую вызван глистной инвазией, поэтому лечение изначально должно иметь противопаразитарную направленность.
Особой угрозы здоровью пациентки данный вид вульвовагинита не представляет, но очень часто способствует осложнению других заболеваний, передающихся половым путем. Долгое время специалисты были уверены, что если у женщины в период беременности наблюдалась вагинозная инфекция, то это увеличивает риск преждевременных или ранних родов, однако более поздние исследования эти утверждения не подтвердили.

Кандидозная форма
Кандидозный вульвовагинит имеет несколько форм развития:
- кандидоносительство — в этом случае симптомы патологии отсутствуют и выявить ее наличие можно лишь только при взятии мазка;
- острое течение заболевания — проявления недуга ярко выражены, наблюдается зуд, отечность вульвы и стенок влагалища, пузырьковые высыпания. Выделения обильные, плотные, белесого цвета, при исследовании в них обнаруживают наличие гриба Candida.
- хроническая форма — заболевание протекает достаточно длительное время, сопровождается наличием инфильтратов в тканях и утолщенной и огрубевшей кожи вульвы.
Данный вид вульвовагинита может передаваться партнеру в случае снижения у последнего иммунитета.
Заражение трихомонадой
Влагалищная трихомонада — микроорганизм, обитающий в органах мочеполовой системы человека. Является возбудителем трихомониаза. При наличии данной патологии вульвовагинит проявляет себя характерными негативными изменениями: покраснением, сильным зудом, жжением наружных половых органов, особенно усиливающимся при мочеиспускании или половом акте. Влагалищные выделения приобретают желтоватый или зеленоватый оттенок и имеют резкий, неприятный запах. К особенностям трихомонадного вульвовагинита относят наличие болей внизу живота и спине. За несколько дней перед началом менструации проявления патологии могут усиливаться. Случается, что трихомонадный вульвовагинит протекает бессимптомно и обнаружить недуг может только лечащий врач при осмотре.

Хламидиозный и десквамативный вид недуга
Хламидиозный вульвовагинит, как правило, проявляется неприятными ощущениями в спине и внизу живота. Бели достаточно приметные, с примесями крови, причем количество их увеличивается после интимных отношений с партнером. Иногда патология протекает бессимптомно.

Десквамативный вульвовагинит имеет наиболее видимые симптомы. При патологии наблюдаются обильные влагалищные выделения с частицами гноя и сильное отшелушивание тканей вульвы и влагалища.
Атрофический и диабетический кольпит
Данный вид вульвовагинита считается одним из наиболее частых заболеваний, проявляющихся в период постменопаузы. Частота и симптоматика проявления атрофического вульвовагинита зависят от длительности постменопаузы. Согласно исследованиям, через 6-9 лет после прекращения менструации, атрофические изменения можно наблюдать у 50% женщин. Когда же срок постменопаузы достигает 10 и больше лет, недуг проявляется у 74% представительниц слабого пола.
Особенности данной патологии заключается в характерных симптомах. Как правило, при диагнозе атрофический вульвовагинит у пациентки наблюдается частичное облысение лобка и половых губ, покраснения половых органов, чрезмерная складчатость стенок влагалища, зуд, болевые ощущения после полового акта. Выделения не слишком обильные и не доставляют особых неудобств.

Диабетический вульвовагинит проявляется на фоне сахарного диабета, особенно если лечение заболевания начато несвоевременно либо не приносит ожидаемого результата. Спустя время поражаются мелкие сосуды, и если кровоток в половых органах женщины нарушается, то может возникнуть вульвовагинит. Данную патологию вылечить труднее всего.
Методы диагностики
Из-за многообразия клинических проявлений и причин развития диагностировать вульвовагинит может только врач, подтверждая свое предположение лабораторными исследованиями. Диагностика включает в себя исследование мазков и бакпосев материала из влагалища, уретры и цервикального канала. Превышенное количество лейкоцитов в мазке подтверждает диагноз и соответствует наличию воспалительного процесса.

Поскольку вульвовагиниты могут проявляться вследствие наличия болезнетворных организмов, пациентку обследуют на предмет проявления урогенитальных инфекций: трихомониаз, хламидиоз, гонорея и пр.
Определить наличие вульвовагинита поможет и общий анализ мочи — содержание в ней лейкоцитов будет значительно превышено. Подобный анализ, как правило, назначают для подтверждения наличия патологии в уретре.
В случае если имеются подозрения на наличие воспалительного процесса в придатках или матке, специалист рекомендует провести ультразвуковое исследование. Иногда диагноз вульвовагинит может требовать уточнения, и тогда лечащий врач пациентки может созвать консилиум.
При диагностировании вульвовагинита у детей полный гинекологический осмотр (с использованием зеркала) не проводится. Диагноз ставится на основе осмотра врачом наружных половых органов. При наличии патологии слизистая вульвы имеет микротравмы, отечна. В более тяжелых случаях наблюдаются обильные выделения, которые собирают специальными инструментами и используют для исследования. Лабораторный анализ материала, взятого у детей, ничем не отличается от процедуры, проводимой для взрослых женщин. В качестве дополнительного метода нередко используется исследование на гельминтоз.

Общие способы терапии
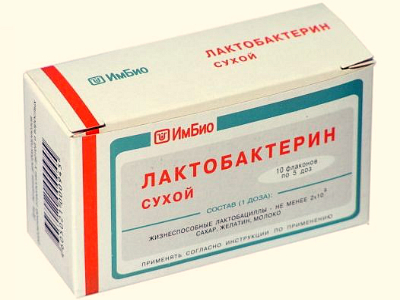
Лечение патологии начинают с противомикробной терапии. Совместно с иммунокорректорами назначают гепатопротекторы, антибиотики и противогрибковые препараты. Для снижения воспаления используются свечи от кольпита, многие из которых обладают расширенным действием и могут использоваться в качестве противогрибкового, противомикробного и противовоспалительного средства. В комплексе с этим проводится антибактериальная терапия влагалища посредством обработки его 3% перекисью водорода и местным применением антибиотиков в виде мазей, присыпок или водных растворов. После противомикробной терапии обязательно рекомендуется привести в норму микрофлору влагалища. Для этого лечащий врач назначает специальные препараты, например Лактобактерин или Биовестин-лакто.
При хроническом вульвовагините используются иммуностимулирующие методы терапии, включающие в себя гелиотерапию, воздушные ванны, талассотерапию, лазерное облучение крови. Если болезнь находится в стадии ремиссии, пациентке могут предложить лечение в специализированном санатории.
Применимые медикаменты
В качестве антибактериальных препаратов наиболее часто рекомендуются следующие:
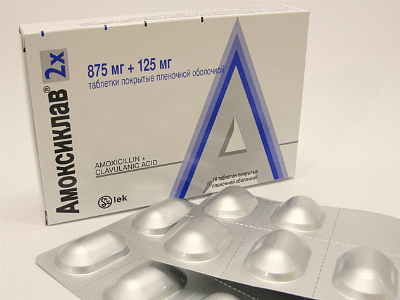
- Амоксиклав — антибиотик, рекомендуемый при бактериальных инфекциях;
- Цефазолин — цефалоспориновый антибиотик 1-го поколения, действующий бактерицидно;
- Цефтриаксон — цефалоспориновый антибиотик 3-го поколения, действует бактерицидно.
Местное лечение включает в себя использование ванночек с содой, борной кислотой, перекисью водорода, раствором перманганата калия. При наличии зуда и боли назначают анестезиновую мазь, которая снимает симптомы.
При сильно выраженных симптомах воспаления рекомендуется использовать мази с глюкокортикоидами, которые снимают зуд, покраснения, отек.
Народные средства
Лечение вульвовагинита в домашних условиях народными средствами возможно только после консультации с врачом. Контролировать ход лечения тоже должен специалист.

Для лечения вульвовагинита, особенно если течение заболевания сопровождается обильными выделениями, народная медицина рекомендует спринцевания влагалища отварами и настоями лекарственных трав, которые обладают антисептическим, болеутоляющим и противовоспалительным действием. Процедуру рекомендуется проводить не чаще 2 раз в день, поскольку многократное лечение может спровоцировать раздражение слизистой влагалища.
Мягкие растительные препараты иногда используются для более длительного действия, их разрешается применять для пропитки вагинальных тампонов, которые помещают внутрь влагалища примерно на полчаса. Существуют следующие рецепты:
- 1. В сухой и чистой емкости смешивают по 5 г травы зверобоя, корня крапивы, коры дуба, корня горца змеиного, пастушьей сумки и омелы белой. Далее 2 ст. л. полученного сбора всыпают в эмалированную посуду и заливают 1 ст. воды, после чего ставят смесь на огонь и кипятят 20 минут. Остывший отвар процеживают и используют для лечения.
- 2. Смешивают в равных частях траву лапчатки гусиной и цвет аптечной ромашки. 2 ст. л. сбора заливают 1 л кипящей воды и настаивают под крышкой полчаса. Спустя время настой процеживают и используют для спринцевания.
- 3. Для тампонирования и спринцевания можно использовать следующий рецепт: смешивают по 1 ст. л. коры дуба, цветков ромашки и травы крапивы двудомной. Добавляют 2 ст. л. травы горца птичьего. После в отдельную эмалированную посуду насыпают 2 ст. л. приготовленного сбора и заливают 1 л кипятка. Настаивают под крышкой до остывания, после чего процеживают.
- 4. Для орошения влагалища народные знахари рекомендуют отвар листа эвкалипта (1 ст.л. на 1 л кипятка) и настой шалфея (2 ст. л. на 1 л кипятка). Для лечебных сидячих ванночек прекрасно подойдет отвар ромашки, крапивы, чистотела или ноготков (1,5 ст. л. любого растения на 1 л кипятка). Длительность процедуры не более 1/4 часа.
Травяные сборы для приема внутрь
В одинаковых количествах смешивают тысячелистник, льнянку, полынь, кореневища одуванчика, корень гравилата речного, корень змеиного горца, листья подорожника, березы, сизой ежевики, цвет клевера и сердцевидной липы. 2 ст. л. (с небольшой горкой) полученной смеси заваривают 0,5 л кипятка, ставят на водяную баню и прогревают 1/4 часа, после чего настаивают еще 2 часа. Готовое средство процеживают. Принимают по полчашки трижды в день. Данное средство обладает мощным лечебным действием и отлично справляется с бактериями любого вида.
В глубокой посуде смешивают равное количество крапивы, корня аира, тимьяна, зверобоя, коры крушины и травы мать-и-мачехи. 2 ст. л. смеси помещают в кастрюльку, заваривают 2 ст. кипятка, тщательно укутывают и оставляют на ночь. Для удобства заваривание можно производить в термосе. Утром зелье процеживают и употребляют по 0,5 ст. в течение дня.
Для лечения вульвовагинита народные знахари рекомендуют следующий сбор: побеги малины, листья березы, трава зверобоя, мяты перечной и хвоща полевого. Все ингредиенты отмеряют в равных пропорциях. 5 г сбора заваривают 1 ст. кипятка и ставят прогревать на водяную баню еще на 10 минут. По истечении времени емкость с отваром отставляют, содержимое процеживают и остужают до теплого состояния. Лечение проводят за полчаса до еды трижды в день.
Облепиховое масло и мед
Мед в народной медицине считается незаменимым средством, использующимся при различного рода недугах. Применяют его и для лечения гинекологических заболеваний. При вульвите тампоны, пропитанные натуральным медом, необходимо ставить ежедневно. Длительность процедуры — 12 часов. Курс лечения составляет 14 дней. Несмотря на то, что мед обладает массой достоинств, применять его даже для местного лечения разрешено только в том случае, если не наблюдается аллергической реакции.
Облепиховое масло не имеет противопоказаний и обладает практически теми же качествами, что и натуральный мед, поэтому его тоже можно использовать при лечении вульвита. Тампоны с облепиховым маслом ставят во влагалище на 12 часов, длительность лечения — до 1 месяца. Облепиховое масло — отличное заживляющее средство, поэтому им можно смазывать эрозии и трещинки, появившиеся на слизистой вульвы.
Рассказать ВКонтакте Поделиться в Facebook Рассказать в Одноклассниках Видео Фото













Что способствует развитию патологии?
Наиболее часто вульвовагинальная патология возникает вследствие попадания во влагалище бактерий, обладающих выраженными патогенными свойствами. К таковым можно отнести кишечные палочки, стрептококки и стафилококки.
Резкое снижение иммунитета также может повлиять на развитие недуга. В этом случае патологию провоцируют даже те микроорганизмы, которые обычно не вызывают негативного воздействия. Ветрянка, дизентерия, грипп или обычное ОРВИ нередко сопровождаются симптомами вульвита. Заболевания органов мочеполовой системы могут дать осложнения и вызвать развитие патологии. Как правило, к таким недугам относят цистит и уретрит.
Глистная инвазия также является одной из причин, вызывающих вульвовагинит. Острицы, выползая из прямой кишки, откладывают яйца в области заднего прохода. Если на протяжении долгого времени не проводится должного лечения, направленного на уничтожение гельминтов, то микроорганизмы начинают попадать во влагалище. Неправильное подмывание девочек может привести к тем же результатам.
Факторы этиологии
Вульвит или вагинит могут быть спровоцированы некоторыми факторами, которые сами по себе не вызывают патологии, но предшествуют ее появлению:
- несоблюдение правил личной гигиены: редкое или некачественное подмывание либо несвоевременная смена плавок, пользование грязным унитазом, беспорядочные половые связи;
- чрезмерная гигиена половых органов, вследствие чего вымывается полезная микрофлора или изменяется pH влагалища (частое спринцевание, регулярное применение хозяйственного мыла при подмывании);
- опрелости, проявляющиеся в младенческом возрасте или при ожирении, могут вызвать воспаление вульвы;
- использование неподходящих гигиенических средств, травмы и микротрещины половых органов;
- кожные заболевания;
- патологии прямой кишки, опущение матки, геморрой, гнойные воспаления в зоне половых органов (фурункулы и т.п.), длительные маточные кровотечения;
- прием гормональных лекарственных препаратов, использование цитостатиков, лучевая терапия.
В том случае, если присутствует хотя бы один из перечисленных факторов, возможность развития патологии значительно возрастает.

Симптоматические проявления
Развитие патологии может быть различным:
- острым — длится не более месяца;
- подострым — длится не более 90 дней;
- хроническим — длится от 90 дней и дольше;
- персистирующее или постоянное;
- рецидивирующее — когда было проведено лечение, но патология проявилась вторично.
Симптомы заболевания заметны практически сразу, однако иногда женщины не обращают на них внимания, не догадываясь, что изменения в их организме могут являться началом серьезной патологии. Несмотря на многочисленность факторов, влияющих на развитие заболевания, проявления недуга зачастую идентичны.

Острое течение болезни отличается существенно выраженными симптомами местного воспаления. Больные жалуются на зуд, жжение, болевые ощущения, которые значительно усиливаются при половом контакте, мочеиспускании или движении. Гинекологический осмотр показывает отек половых губ, покраснение или травмы промежности. Острый вульвовагинит в особо тяжелой форме может сопровождаться появлением язвочек в зоне вульвы. Бели могут быть как обильными, так и скудными и иметь различный характер: творожистые, гнойные, серозно-гнойные, водянистые, с примесями крови. Как правило, имеют неприятный запах. Высокая температура тела при вульвовагините указывает на тяжелое течение недуга.
Хроническое течение патологии отличается постоянными выделениями, имеющими специфический запах и постоянное раздражение в области промежности. Обострения случаются при переохлаждении, неправильном питании, при развитии некоторых других заболеваний, влияющих на развитие патологии. Хронический вульвовагинит у девочек может спровоцировать внутриматочные сращения (синехии), что создает препятствия для нормального мочеиспускания и осложняет будущую половую жизнь.
Персистирующее течение болезни зачастую бывает бессимптомным, однако при осмотре врач наблюдает признаки вялотекущего воспаления: скудные влагалищные выделения и увеличение кровенаполнения слизистых.

Рецидивирующее течение вульвовагинита, как правило, повторяет свою начальную форму, однако при неправильном или несвоевременном лечении нередко переходит в хроническую стадию.
Бактериальные инфекции
Такого рода патология имеет наибольшую распространенность, поскольку вызывается огромным спектром негативных бактерий. При половом контакте патология не передается, однако чаще всего наблюдается у женщин, имеющих несколько половых партнеров. У детей бактериальный вульвовагинит зачастую вызван глистной инвазией, поэтому лечение изначально должно иметь противопаразитарную направленность.
Особой угрозы здоровью пациентки данный вид вульвовагинита не представляет, но очень часто способствует осложнению других заболеваний, передающихся половым путем. Долгое время специалисты были уверены, что если у женщины в период беременности наблюдалась вагинозная инфекция, то это увеличивает риск преждевременных или ранних родов, однако более поздние исследования эти утверждения не подтвердили.

Кандидозная форма
Кандидозный вульвовагинит имеет несколько форм развития:
- кандидоносительство — в этом случае симптомы патологии отсутствуют и выявить ее наличие можно лишь только при взятии мазка;
- острое течение заболевания — проявления недуга ярко выражены, наблюдается зуд, отечность вульвы и стенок влагалища, пузырьковые высыпания. Выделения обильные, плотные, белесого цвета, при исследовании в них обнаруживают наличие гриба Candida.
- хроническая форма — заболевание протекает достаточно длительное время, сопровождается наличием инфильтратов в тканях и утолщенной и огрубевшей кожи вульвы.
Данный вид вульвовагинита может передаваться партнеру в случае снижения у последнего иммунитета.
Заражение трихомонадой
Влагалищная трихомонада — микроорганизм, обитающий в органах мочеполовой системы человека. Является возбудителем трихомониаза. При наличии данной патологии вульвовагинит проявляет себя характерными негативными изменениями: покраснением, сильным зудом, жжением наружных половых органов, особенно усиливающимся при мочеиспускании или половом акте. Влагалищные выделения приобретают желтоватый или зеленоватый оттенок и имеют резкий, неприятный запах. К особенностям трихомонадного вульвовагинита относят наличие болей внизу живота и спине. За несколько дней перед началом менструации проявления патологии могут усиливаться. Случается, что трихомонадный вульвовагинит протекает бессимптомно и обнаружить недуг может только лечащий врач при осмотре.

Хламидиозный и десквамативный вид недуга
Хламидиозный вульвовагинит, как правило, проявляется неприятными ощущениями в спине и внизу живота. Бели достаточно приметные, с примесями крови, причем количество их увеличивается после интимных отношений с партнером. Иногда патология протекает бессимптомно.

Десквамативный вульвовагинит имеет наиболее видимые симптомы. При патологии наблюдаются обильные влагалищные выделения с частицами гноя и сильное отшелушивание тканей вульвы и влагалища.
Атрофический и диабетический кольпит
Данный вид вульвовагинита считается одним из наиболее частых заболеваний, проявляющихся в период постменопаузы. Частота и симптоматика проявления атрофического вульвовагинита зависят от длительности постменопаузы. Согласно исследованиям, через 6-9 лет после прекращения менструации, атрофические изменения можно наблюдать у 50% женщин. Когда же срок постменопаузы достигает 10 и больше лет, недуг проявляется у 74% представительниц слабого пола.
Особенности данной патологии заключается в характерных симптомах. Как правило, при диагнозе атрофический вульвовагинит у пациентки наблюдается частичное облысение лобка и половых губ, покраснения половых органов, чрезмерная складчатость стенок влагалища, зуд, болевые ощущения после полового акта. Выделения не слишком обильные и не доставляют особых неудобств.

Диабетический вульвовагинит проявляется на фоне сахарного диабета, особенно если лечение заболевания начато несвоевременно либо не приносит ожидаемого результата. Спустя время поражаются мелкие сосуды, и если кровоток в половых органах женщины нарушается, то может возникнуть вульвовагинит. Данную патологию вылечить труднее всего.
Методы диагностики
Из-за многообразия клинических проявлений и причин развития диагностировать вульвовагинит может только врач, подтверждая свое предположение лабораторными исследованиями. Диагностика включает в себя исследование мазков и бакпосев материала из влагалища, уретры и цервикального канала. Превышенное количество лейкоцитов в мазке подтверждает диагноз и соответствует наличию воспалительного процесса.

Поскольку вульвовагиниты могут проявляться вследствие наличия болезнетворных организмов, пациентку обследуют на предмет проявления урогенитальных инфекций: трихомониаз, хламидиоз, гонорея и пр.
Определить наличие вульвовагинита поможет и общий анализ мочи — содержание в ней лейкоцитов будет значительно превышено. Подобный анализ, как правило, назначают для подтверждения наличия патологии в уретре.
В случае если имеются подозрения на наличие воспалительного процесса в придатках или матке, специалист рекомендует провести ультразвуковое исследование. Иногда диагноз вульвовагинит может требовать уточнения, и тогда лечащий врач пациентки может созвать консилиум.
При диагностировании вульвовагинита у детей полный гинекологический осмотр (с использованием зеркала) не проводится. Диагноз ставится на основе осмотра врачом наружных половых органов. При наличии патологии слизистая вульвы имеет микротравмы, отечна. В более тяжелых случаях наблюдаются обильные выделения, которые собирают специальными инструментами и используют для исследования. Лабораторный анализ материала, взятого у детей, ничем не отличается от процедуры, проводимой для взрослых женщин. В качестве дополнительного метода нередко используется исследование на гельминтоз.

Общие способы терапии
Лечение патологии начинают с противомикробной терапии. Совместно с иммунокорректорами назначают гепатопротекторы, антибиотики и противогрибковые препараты. Для снижения воспаления используются свечи от кольпита, многие из которых обладают расширенным действием и могут использоваться в качестве противогрибкового, противомикробного и противовоспалительного средства. В комплексе с этим проводится антибактериальная терапия влагалища посредством обработки его 3% перекисью водорода и местным применением антибиотиков в виде мазей, присыпок или водных растворов. После противомикробной терапии обязательно рекомендуется привести в норму микрофлору влагалища. Для этого лечащий врач назначает специальные препараты, например Лактобактерин или Биовестин-лакто.
При хроническом вульвовагините используются иммуностимулирующие методы терапии, включающие в себя гелиотерапию, воздушные ванны, талассотерапию, лазерное облучение крови. Если болезнь находится в стадии ремиссии, пациентке могут предложить лечение в специализированном санатории.
Применимые медикаменты
В качестве антибактериальных препаратов наиболее часто рекомендуются следующие:
- Амоксиклав — антибиотик, рекомендуемый при бактериальных инфекциях;
- Цефазолин — цефалоспориновый антибиотик 1-го поколения, действующий бактерицидно;
- Цефтриаксон — цефалоспориновый антибиотик 3-го поколения, действует бактерицидно.
Местное лечение включает в себя использование ванночек с содой, борной кислотой, перекисью водорода, раствором перманганата калия. При наличии зуда и боли назначают анестезиновую мазь, которая снимает симптомы.
При сильно выраженных симптомах воспаления рекомендуется использовать мази с глюкокортикоидами, которые снимают зуд, покраснения, отек.
Народные средства
Лечение вульвовагинита в домашних условиях народными средствами возможно только после консультации с врачом. Контролировать ход лечения тоже должен специалист.

Для лечения вульвовагинита, особенно если течение заболевания сопровождается обильными выделениями, народная медицина рекомендует спринцевания влагалища отварами и настоями лекарственных трав, которые обладают антисептическим, болеутоляющим и противовоспалительным действием. Процедуру рекомендуется проводить не чаще 2 раз в день, поскольку многократное лечение может спровоцировать раздражение слизистой влагалища.
Мягкие растительные препараты иногда используются для более длительного действия, их разрешается применять для пропитки вагинальных тампонов, которые помещают внутрь влагалища примерно на полчаса. Существуют следующие рецепты:
- 1. В сухой и чистой емкости смешивают по 5 г травы зверобоя, корня крапивы, коры дуба, корня горца змеиного, пастушьей сумки и омелы белой. Далее 2 ст. л. полученного сбора всыпают в эмалированную посуду и заливают 1 ст. воды, после чего ставят смесь на огонь и кипятят 20 минут. Остывший отвар процеживают и используют для лечения.
- 2. Смешивают в равных частях траву лапчатки гусиной и цвет аптечной ромашки. 2 ст. л. сбора заливают 1 л кипящей воды и настаивают под крышкой полчаса. Спустя время настой процеживают и используют для спринцевания.
- 3. Для тампонирования и спринцевания можно использовать следующий рецепт: смешивают по 1 ст. л. коры дуба, цветков ромашки и травы крапивы двудомной. Добавляют 2 ст. л. травы горца птичьего. После в отдельную эмалированную посуду насыпают 2 ст. л. приготовленного сбора и заливают 1 л кипятка. Настаивают под крышкой до остывания, после чего процеживают.
- 4. Для орошения влагалища народные знахари рекомендуют отвар листа эвкалипта (1 ст.л. на 1 л кипятка) и настой шалфея (2 ст. л. на 1 л кипятка). Для лечебных сидячих ванночек прекрасно подойдет отвар ромашки, крапивы, чистотела или ноготков (1,5 ст. л. любого растения на 1 л кипятка). Длительность процедуры не более 1/4 часа.
Травяные сборы для приема внутрь
В одинаковых количествах смешивают тысячелистник, льнянку, полынь, кореневища одуванчика, корень гравилата речного, корень змеиного горца, листья подорожника, березы, сизой ежевики, цвет клевера и сердцевидной липы. 2 ст. л. (с небольшой горкой) полученной смеси заваривают 0,5 л кипятка, ставят на водяную баню и прогревают 1/4 часа, после чего настаивают еще 2 часа. Готовое средство процеживают. Принимают по полчашки трижды в день. Данное средство обладает мощным лечебным действием и отлично справляется с бактериями любого вида.
В глубокой посуде смешивают равное количество крапивы, корня аира, тимьяна, зверобоя, коры крушины и травы мать-и-мачехи. 2 ст. л. смеси помещают в кастрюльку, заваривают 2 ст. кипятка, тщательно укутывают и оставляют на ночь. Для удобства заваривание можно производить в термосе. Утром зелье процеживают и употребляют по 0,5 ст. в течение дня.
Для лечения вульвовагинита народные знахари рекомендуют следующий сбор: побеги малины, листья березы, трава зверобоя, мяты перечной и хвоща полевого. Все ингредиенты отмеряют в равных пропорциях. 5 г сбора заваривают 1 ст. кипятка и ставят прогревать на водяную баню еще на 10 минут. По истечении времени емкость с отваром отставляют, содержимое процеживают и остужают до теплого состояния. Лечение проводят за полчаса до еды трижды в день.
Облепиховое масло и мед
Мед в народной медицине считается незаменимым средством, использующимся при различного рода недугах. Применяют его и для лечения гинекологических заболеваний. При вульвите тампоны, пропитанные натуральным медом, необходимо ставить ежедневно. Длительность процедуры — 12 часов. Курс лечения составляет 14 дней. Несмотря на то, что мед обладает массой достоинств, применять его даже для местного лечения разрешено только в том случае, если не наблюдается аллергической реакции.
Облепиховое масло не имеет противопоказаний и обладает практически теми же качествами, что и натуральный мед, поэтому его тоже можно использовать при лечении вульвита. Тампоны с облепиховым маслом ставят во влагалище на 12 часов, длительность лечения — до 1 месяца. Облепиховое масло — отличное заживляющее средство, поэтому им можно смазывать эрозии и трещинки, появившиеся на слизистой вульвы.

